


Alles über motorische und nicht-motorische Symptome

Verfasst von: Desitin Redaktionsteam
Parkinson hat viele Symptome. Die meisten Menschen verbinden mit der Krankheit vor allem das typische Zittern. Doch nicht alle Betroffenen leiden unter dem sog. Ruhe-Tremor (Parkinson-Tremor). Dieser kann im Verlauf der Krankheit weiter zunehmen und zeigt sich zu Beginn oft nur an den Händen. Zwar sind deutlich sichtbare Störungen der Motorik essentiell für das Krankheitsbild und die Diagnose. Aber im Frühstadium zeigt sich Morbus Parkinson oft nur durch subtile erste Anzeichen für gestörte Bewegungsabläufe, etwa in Störungen der Feinmotorik (z. B. wird die Handschrift wackeliger oder das Zuknöpfen eines Hemdes dauert länger).
Außerdem müssen nicht alle Frühsymptome die Motorik betreffen. Auch Verhaltensveränderungen oder Depressionen, Tagesmüdigkeit, Verdauungsprobleme, ein gestörter Geruchssinn und bestimmte Schlafstörungen (primär REM-Schlaf-Verhaltensstörungen) sind mögliche Anzeichen einer beginnenden Parkinson-Erkrankung. Die Verhaltensveränderungen können im weiteren Verlauf auch durch die Langzeiteinnahme der Parkinson-Medikamente begünstigt werden.
Motorische Parkinson-Symptome sind ein wesentliches Merkmal der Parkinson-Erkrankung. Ohne das Vorliegen dieser vier Kardinalsymptome wird die Diagnose „Morbus Parkinson“ nicht gestellt.
Sie alle beschreiben die Störung der Bewegungsabläufe der Betroffenen und unterteilen sich wie folgt:

Informationen für Ärztinnen und Ärzte
Fachinformationen, Servicematerialien und
vieles mehr zum Thema Parkinson
Neben den vier wesentlichen motorischen Symptomen gibt es auch sogenannte Begleitsymptome. Häufig ist eine Beeinträchtigung des Geruchssinns ein Teil der Krankheit oder tritt im weiteren Krankheitsverlauf auf. Schlafstörungen wie z. B. lebhaftes Träumen oder eine REM-Schlaf-Verhaltensstörung sind weitere Anzeichen, die mit der Parkinson-Erkrankung in Verbindung gebracht werden können. Eine erhöhte Verletzungsgefahr besteht bei der REM-Schlaf-Verhaltensstörung, da Patientinnen und Patienten im Schlaf Bewegungen aus ihren Träumen ausführen. Ebenso können Parkinson-Patientinnen und Patienten am Tage sehr müde sein. Bei vielen Betroffenen treten auch Verstopfungen (Obstipation) und depressive Verstimmungen auf.
Schlafstörungen treten in allen Stadien der Parkinson-Erkrankung und bei der Mehrzahl der Betroffenen auf. Da es allerdings verschiedene Ursachen für das Auftreten von Schlafstörungen bei Parkinson gibt, ist eine gezielte Behandlung nur nach sorgfältiger Analyse der Symptome und der Begleitumstände möglich. Im Folgenden werden die wichtigsten Formen der bei Parkinson auftretenden Schlafstörungen vorgestellt.
Dieses Problem kann sowohl durch nächtliche Schlafstörungen als auch durch bestimmte Medikamente hervorgerufen werden. Vermehrte Müdigkeit, die bei einer Ein- und Umstellung der Parkinson-Medikamente eintritt, kann sich nach einigen Tagen bis zu wenigen Wochen unter regelmäßiger Einnahme bessern. Sollte dies nicht der Fall sein, müssen Sie Ihre Ärztinnen und Ärzte informieren. Möglicherweise gibt es hierbei Unterschiede zwischen verschiedenen Dopaminagonisten, so dass bei Tagesmüdigkeit ein Wechsel des Präparates mit den behandelnden Ärztinnen und Ärzte besprochen werden kann. In jedem Fall ist bei vermehrter Tagesmüdigkeit die Frage der Fähigkeit zum Führen eines Kraftfahrzeugs mit den Ärztinnen und Ärzte zu besprechen. Bitte beachten Sie entsprechende Hinweise zur Verkehrstüchtigkeit in den Beipackzetteln der Parkinson-Medikamente. Bei guter medikamentöser Einstellung der Parkinson-Krankheit ohne Tagesmüdigkeit ist in Absprache mit Ihren Ärztinnen und Ärzte das Führen eines Kraftfahrzeuges möglich.
Hier ist besonders darauf zu achten, dass abends keine stimulierenden Parkinson-Medikamente eingenommen werden. Dies betrifft Präparate, die die Wirkstoffe Selegilin oder Amantadin enthalten. Die letzte Selegilin-Tagesdosis sollte mittags, die letzte Amantadin-Tagesdosis bis 16 Uhr eingenommen werden.
Wird das Einschlafen durch Missempfindungen in den Beinen gestört, die sich erst beim Bewegen oder Laufen bessern, kann ein sogenanntes Restless-Legs-Syndrom vorliegen. Dieses lässt sich oft durch abendliche Einnahme zusätzlicher Parkinson-Medikamente bessern.
Einfache „Hausmittel“ können bei Einschlafstörungen hilfreich sein. Hierzu zählen z. B. warme Fußbäder vor dem Schlafengehen. Auch Entspannungstechniken wie autogenes Training sind einschlaffördernd. Darüber hinaus ist die vorübergehende Einnahme milder Schlafmittel bei der Parkinson-Krankheit möglich. Welche Vorgehensweise die richtige für Sie ist, sollten Sie mit Ihren Ärztinnen und Ärzte besprechen. Bei allen nächtlichen Ein- und Durchschlafproblemen sollten regelmäßige Zeiten für das Zubettgehen eingehalten und tagsüber Mittagsschlaf und Nickerchen vermieden werden. Nicht selten stehen Schlafstörungen bei Parkinson auch im Zusammenhang mit Depressionen.
Besonders in der zweiten Nachthälfte kann es durch das Absinken des Medikamentenspiegels zu starker Unbeweglichkeit kommen. Das Drehen im Bett und das Aufstehen fallen dann schwer oder sind unmöglich. Oft ist dieser Zustand auch mit Schmerzen verbunden. Besonders unangenehm sind schmerzhafte Fuß- und Zehenkrämpfe, die vor allem in den frühen Morgenstunden auftreten. Besprechen Sie diese Probleme mit Ihren Ärztinnen und Ärzte. Meistens kann die Einnahme eines lang wirksamen Parkinson-Medikamentes wie z. B. eines Dopaminagonisten mit langer Wirkdauer vor dem Einschlafen Linderung verschaffen. Manchmal ist es auch notwendig, beim Erwachen in der zweiten Nachthälfte zusätzlich ein Parkinson-Medikament einzunehmen.
Muss die Blase jede Nacht mehrfach entleert werden, sollte zunächst darauf geachtet werden, ob der Harndrang im Zusammenhang mit Unbeweglichkeit und Steifigkeit steht. In diesem Fall kann dann die abendliche Einnahme lang wirksamer Parkinson-Medikamente die Blase beruhigen. Hilfreich ist es auch, die abendliche Trinkmenge zu reduzieren (dafür aber morgens und mittags mehr trinken!) und auf die regelmäßige Blasenentleerung vor dem Zubettgehen zu achten. Helfen diese Maßnahmen nicht, sollten durch Ärztinnen und Ärzte andere Ursachen für vermehrten Harndrang (z. B. Blasenentzündung, Herzschwäche) ausgeschlossen werden. Manchmal ist die Einnahme von Medikamenten notwendig, die die Blase beruhigen (sogenannte Anticholinergika). Hier ist aber darauf hinzuweisen, dass die Einnahme in einigen Studien mit der Entstehung einer Demenz assoziiert wird.
Oft ist eine zu starke Medikamentenwirkung die Ursache von lebhaften (Alb-)Träumen und nächtlichen Unruhezuständen. Diese Probleme müssen Sie unbedingt mit Ihren Ärztinnen und Ärzte besprechen, da meist eine Veränderung der Medikamenteneinstellung notwendig ist. Dabei sollte unbedingt auch Ihr Partner oder Ihre Partnerin zu den nächtlichen Ereignissen befragt werden. Beachten Sie hierzu auch das Informationsblatt „Medikamenteninduzierte Psychose“. Kommt es im Schlaf zu heftigen Bewegungen bis hin zu um sich schlagen („Gewaltschläfer“), kann eine sogenannte REM-Schlaf-Störung vorliegen, für die es spezifische medikamentöse Behandlungsmöglichkeiten gibt.
PDF-Fragebogen zu nicht-motorischen Symptomen
Autor: Entwickelt in Zusammenarbeit mit Prof. J. Schwarz, Haag
PDF-Fragebogen zur Tagesmüdigkeit
Basierend auf der Epworth-Schläfrigkeits-Skala
Parkinson beginnt oft schleichend und unscheinbar. Bei vielen Frühsymptomen denkt man überhaupt nicht an die Erkrankung, sondern verwechselt sie oft mit anderen Krankheiten oder vermeintlich ganz normalen Alterserscheinungen.
Erste Anzeichen für Parkinson im Überblick:
Viele dieser Symptome werden häufig zuerst von Angehörigen und Freunden bemerkt und seltener von den Patientinnen und Patienten selbst. Die Betroffenen nehmen im Frühstadium der Erkrankung eher wahr, dass Arme und Beine sich schwerfälliger bewegen lassen. Vielleicht dauert das Aufstehen oder Hinsetzen plötzlich länger als früher. Dadurch wird mehr Zeit für alltägliche Vorgänge wie Waschen, Anziehen, Einkaufen oder Kochen benötigt, was gerade bei älteren Menschen häufig für eine ganz normale Alterserscheinung gehalten wird.
Im weiteren Verlauf intensivieren sich die jeweiligen Symptome und neue kommen hinzu, etwa der Ruhe-Tremor. Die abnehmende Mimik wird zum vollständigen "Maskengesicht" und es sind kaum noch Regungen zu erkennen. Dauerte es im Frühstadium nur etwas länger, sich hinzustellen, können Bewegungen nun nur noch sehr stark verzögert und gelegentlich auch gar nicht mehr eingeleitet werden. Wurde zunächst nur die Handschrift kleiner, so können Betroffene im Spätstadium vielleicht nicht einmal mehr einen Stift halten. Depressive Verstimmungen werden zu handfesten Depressionen und kleine Veränderungen der Persönlichkeit zu einer manifesten Impulskontrolle, die zu erheblichen Wesensveränderungen führen kann, vor allem zu Aggression und Sturheit.
Die mitunter schmerzhaften Muskelversteifungen werden oft als rheumatische Beschwerden fehlinterpretiert. In den meisten Fällen manifestieren sich diese in der Schulter-Arm- bzw. in der Becken-Oberschenkel-Region. Die Kraft der Muskeln bleibt dabei voll erhalten. Körpernahe Muskeln (Schultern, Arme, Oberschenkel) sind von der Muskelsteifigkeit meistens stärker betroffen als körperferne Muskelgruppen (z.B. Unterschenkel).
Das Zahnradphänomen ermöglicht als typisches Parkinson-Anzeichen eine Methode, um einen Rigor im fortgeschrittenen Stadium zu erkennen. Hierbei versuchen Ärztinnen und Ärzte den Arm der Patientinnen und Patienten zu bewegen, zum Beispiel an Ellenbogen oder Handgelenk. Durch den Rigor ist dies nur ruckartig und in kleinen Abständen möglich, als könnte die Bewegung jeweils nur bis zum Einrasten des Gelenks in der nächsten Kerbe eines imaginären Zahnrads ausgeführt werden. Denn die Symptome des Rigors werden stärker, wenn eine zweite Person die Gliedmaßen passiv beugt oder streckt, ohne dass die Patientinnen und Patienten selbst diese Bewegung initiieren.
Das langsame rhythmische Zittern ist wohl das bekannteste Parkinson-Syndrom, doch nicht alle Patientinnen und Patienten weisen es auf. Oft setzt es zunächst nur einseitig und im Ruhezustand ein. Das Muskelzittern betrifft zunächst oft nur die Hände. Sind diese leer, beginnen viele Patientinnen und Patienten mit den Fingern zu reiben. Das erinnert an das Zählen von Münzen oder dem Pillendrehen ähnelt (Pillendreher-Phänomen / Pillendreher-Tremor). Später kann sich der Tremor z. B. auch auf den Kopf, Kiefer, Rumpf, die Arme oder die Füße ausdehnen. Er verschwindet meist erst im Schlaf oder im bei Bewegung vollständig.
Diese Reflexe sind sehr wichtig, um aufrecht zu stehen und zu gehen, sowie die Balance zu halten. Bei einem gesunden Menschen sorgen sie dafür, dass er bei Bewegungen seinen Körper ausbalancieren kann (Ausgleichsbewegungen / Drehbewegungen). Durch die Störung ist es Betroffenen nicht mehr möglich, plötzliche Bewegungen aufzufangen, um so z.B. in dichtem Gedränge schnell auf Rempler oder Hindernisse reagieren zu können. Dies führt wiederum zu einer Gangunsicherheit, Gleichgewichtsstörungen und einer Sturzneigung. Besonders kritisch, da Parkinson-Patientinnen und Patienten auch an einem erhöhten Osteoporose-Risiko leiden und die Gefahr von Knochenbrüchen so steigt. Die Haltungsinstabilität (posturale Instabilität) tritt meist erst in späteren Stadien der Erkrankung auf.
Gebeugte Körperhaltung
Schon im Jahre 1817 beschrieb James Parkinson die gebeugte Körperhaltung als ein Kennzeichen des Morbus Parkinson. Für eine stark ausgeprägte Rumpfbeugung wird heute der medizinische Begriff Kamptokormie verwendet (griechisch kamptein = beugen, kormos = Rumpf). Die Beugung des Oberkörpers kann nach vorne, aber auch zu einer Seite hin auftreten – man spricht dann auch vom sogenannten Pisa-Syndrom. Außerdem kann statt einer Beugung des gesamten Oberkörpers auch eine starke Beugung des Nackens auftreten. Diese Form der Beugehaltung wird Anterocollis oder „Dropped head“ genannt. Die Rumpfbeugung erhöht die Sturzgefahr der Betroffenen durch den verschobenen Körperschwerpunkt erheblich. Patientinnen und Patienten mit einer starken Beugung des Nackens verlieren beispielsweise beim einfachen Versuch nach vorne zu blicken häufig das Gleichgewicht, und drohen nach hinten zu stürzen.
Was ist typisch für das Problem der extremen Beugehaltung?
Zwei Theorien werden diskutiert, die sich gegenseitig nicht ausschließen:
PDF zum Thema Beugehaltung bei Parkinson
Infos und Übungen bei gebeugter Körperhaltung durch Morbus Parkinson
Autoren: Prof. Dr. med. Andres Ceballos-Baumann und Frauke Schroeteler und Kerstin Ziegler, Physiotherapeutinnen

Verschiedene Formen & Ursachen des Tremors
Der Tremor ist wohl das bekannteste Parkinson-Symptom und deshalb auch Teil der Parkinson-Trias, namentlich Rigor, Bradykinese und Tremor. Neben dem sogenannten Ruhe-Tremor gibt es weitere, mögliche Form des Tremors. Zudem kann der Tremor als Symptom auch bei anderen Erkrankungen als beim Parkinson auftreten.
Bei Parkinson-Patientinnen und Patienten sind im Verlauf der Krankheit häufig Beweglichkeit und Gang zunehmend beeinträchtigt – die Schritte werden kleiner, langsamer und die Füße halten beim Gehen länger Bodenkontakt. Auffällig ist dabei auch das verminderte oder fehlende Mitschwingen der Arme, Drehungen werden verlangsamt und mit dem ganzen Körper ausgeführt – es kann zum sogenannten „Freezing“ (Einfrieren) kommen.
Das Wort „Freezing“ haben ursprünglich englischsprachige Patientinnen und Patienten benutzt, um ihre Gangstörung zu beschreiben, bei der sie mitten in einer Bewegung „einfrieren“. Im Deutschen sprechen Betroffene häufig vom „Festkleben am Boden“, vom „Trippeln“ und davon, nicht von der Stelle zu kommen. Diese Umschreibungen fassen das zentrale Problem der Gangstörung bei Morbus Parkinson recht genau zusammen. Freezing bezeichnet eine plötzlich auftretende, vorübergehende Störung des Ganges. Insgesamt 60–80% aller Menschen mit Parkinson leiden unter solchen Gangblockierungen. Diese können während des Tages in Phasen von gutem und schlechtem Ansprechen auf die Dopaminersatztherapie (On- und Off-Freezing) auftreten.
Die Gangstörung kann in sehr unterschiedlichen Situationen auftreten: während Wendebewegungen, beim Losgehen (sogenannte Ampelsituation), in räumlicher Enge (wie in einem Türdurchgang) oder nach längerem Sitzen oder Stehen (wenn beispielsweise das Telefon in einiger Entfernung klingelt). Vor dem Einsetzen und nach dem Überwinden der Blockade sind Beweglichkeit und Gang häufig unauffällig – was unter anderem dazu führt, dass das Trippeln der Beine auf der Stelle ohne Vorwärtsbewegung oder das plötzliche Aussetzen der Beinbewegung von den Mitmenschen nicht verstanden wird.
Freezing beeinträchtigt die Selbstständigkeit der Betroffenen stark, reduziert die Lebensqualität und stellt durch die erhöhte Sturzgefahr eine Bedrohung der körperlichen Gesundheit dar. Denn die meisten Stürze von Patientinnen und Patienten mit Parkinson werden durch Freezing verursacht.
Eine medikamentöse (dopaminerge) Therapie kann das Freezing in OFF-Phasen bei Betroffenen mit idiopathischem Parkinson Syndrom verbessern. Bei sonst guter Beweglichkeit (ON-Freezing) ist die medikamentöse Therapie schwieriger. Der Nutzen der Tiefen Hirnstimulation bei Freezing ist umstritten.
Hilfreich ist ein spezielles physiotherapeutisches Training, um…:
PDF zu Gangstörungen und Freezing
Infos zur Physiotherapie und Übungen bei Freezing
Autoren: Prof. Dr. med. Andres Ceballos-Baumann und Frauke Schroeteler und Kerstin Ziegler, Physiotherapeutinnen
Die Haupt-Symptome der Parkinson-Erkrankung entwickeln sich langsam und unterschiedlich stark.
Deshalb unterscheidet man anhand ihrer jeweiligen individuellen Ausprägung auch verschiedene Arten der Parkinson-Erkrankung:
Nicht-motorische Symptome treten meistens weit vor der eigentlichen Diagnose auf. Jedoch bedeutet das Auftreten der nachfolgend erläuterten Begleiterscheinungen nicht automatisch, dass die Betroffenen später auch an Parkinson erkranken.

Mögliche Ursachen für Parkinson
Bis heute gibt es für die Parkinson-Erkrankung keine einheitliche konkrete Ursache, die ausgemacht werden konnte. Grundlegend besteht auch die Möglichkeit, dass es mehrere Auslöser gibt. Eine der bekanntesten Krankheitsursachen ist das Absterben von Dopamin-produzierenden Nervenzellen (Neuronen).
Erst in den letzten Jahren wurden in zunehmender Häufigkeit Verhaltensauffälligkeiten beobachtet, die sich im Verlauf der Parkinson-Erkrankung einstellen können und deren Auftreten durch die medikamentöse Therapie – insbesondere durch höher dosierte Dopaminagonisten – begünstigt wird.
Diese Wesensveränderungen können durch Parkinson & Medikamente auftreten:
Die meisten Persönlichkeitsveränderungen im Zusammenhang mit Parkinson sind durch eine verminderte Fähigkeit zur Impulskontrolle gekennzeichnet.
Wichtiger Hinweis: Wir sind rechtlich dazu verpflichtet, folgende Informationen ausschließlich Ärztinnen und Ärzte bzw. Menschen mit Gesundheitsberufen zur Verfügung zu stellen. Deshalb sind die Fachartikel, Kurse und Podcasts rund um Parkinson ausschließlich mit einem Log-in aufrufbar, z. B. via DocCheck.

Podcast Bewegungswelle – „Verträglichkeitsaspekte der dopaminergen Therapie“ mit Prof. Schwarz
Sollte ich meinen Patientinnen und Patienten L-Dopa oder doch Dopaminagonisten frühzeitig verschreiben? Kann ich Fluktuationen bei meinem Patientinnen und Patienten vermeiden und wie sollte ich ihre Therapie im Verlauf der Erkrankung anpassen?

Neuropsychiatrische Symptome beim idiopathischen Parkinson-Syndrom
Beim Morbus Parkinson können neben den motorischen Symptomen in allen Stadien der Erkrankung auch nicht motorische Symptome auftreten, die die Lebensqualität der Patientinnen und Patienten teils erheblich beeinträchtigen. Unter ihnen spielen neuropsychiatrische Symptome eine wichtige Rolle. Weit verbreitet sind beispielsweise Tagesmüdigkeit/Fatigue, Angst, Depression und Demenz.

Wesensveränderungen wie Aggression und Depressionen bei Parkinson
Wesensveränderungen wie Aggressionen durch Morbus Parkinson entstehen nicht nur durch die Einnahme von Medikamenten, sondern auch durch die Krankheit selbst.
PDF zu Verhaltensveränderungen durch Parkinson
Weitere Informationen zu möglichen Persönlichkeits- und Verhaltensveränderungen bei Parkinson-Patientinnen und Patienten
Autor: Prof. Dr. med. Peter P. Urban, M.A.
Zunächst einmal ist festzuhalten, dass Parkinson von Mensch zu Mensch unterschiedlich verläuft. Wann, wo und wie stark ausgeprägt Symptome im Verlauf der Erkrankung auftreten, variiert stark. Dennoch gibt es einige typische motorische Symptome, die aber erst im Spätstadium der Erkrankung deutlich sichtbar werden, vor allem für Außenstehende. Zum Beispiel der schlurfende Gang mit sehr kleinen Schritten, stark verlangsamte Bewegungen und eine gebeugte Körperhaltung, sowie das Zittern der Hände oder anderer Gliedmaßen im Ruhezustand. Früher sprachen Ärzte auch von den sogenannten Parkinson-Trias: Akinese, Rigor und Tremor. Symptome im Frühstadium sind hingegen eher unspezifisch und deuten erst in ihrer Häufung und Kombination auf einen beginnenden Parkinson hin. Die folgenden Beispiele sollen dabei helfen, die Symptomatik vor allem im Verhältnis zum Krankheitsverlauf von Früh- bis Endstadium besser zu verstehen. Natürlich können in einigen Fällen genannte Symptome auch gar nicht, früher, später oder mehr bzw. weniger stark ausgeprägt auftreten.
Parkinson beginnt meistens mit sehr unspezifischen frühen Anzeichen, die weniger die Motorik betreffen. Typisch sind Störungen des Geruchssinns (Hyposmie / Anosmie), Tagesmüdigkeit, REM-Schlaf-Verhaltensstörungen (Patientinnen und Patienten reden oder schreien im Schlaf, oder treten und schlagen um sich), hartnäckige Verstopfungen, Sehstörungen, Reizbarkeit, Antriebslosigkeit und Depressivität. Auch Mimik, Stimme und Sprache können sich verändern. Die Stimme wird etwas leiser, höher oder zittrig. Vielleicht sprechen Betroffene auch langsamer, oder im Anfangsstadium auch auffällig beschleunigt. Die Mimik nimmt ab und Gesichtsausdrücke als Reaktion auf Situationen oder Gespräche sind immer schwerer zu erkennen (Hypomimie). Oft leiden Betroffene auch an chronischen Verspannungen im Nackenbereich, oder an unspezifischen Muskel- und Gelenkschmerzen in Armen und Schultern. Die Frühsymptome führen häufig dazu, dass Betroffene sich sozial zurückziehen und zu Depressivität und Apathie neigen, oder auch zu Reizbarkeit.
Motorische Frühsymptome treten zu Beginn der Erkrankung vor allem einseitig und schwach ausgeprägt auf, zum Beispiel schwingt ein Arm beim Gehen nicht mehr richtig mit, oder eine Hand beginnt in Ruhephasen leicht zu zittern. Schritte werden etwas kleiner und Bewegungen allgemein langsamer und ungelenker. Die beeinträchtigte Feinmotorik führt zunächst nur dazu, dass zum Beispiel das Binden der Schnürsenkel etwas länger dauert, oder das Tippen auf einer Tastatur schwerer fällt. Symptome also, die man im Frühstadium eher mit einem Seufzer oder Kopfschütteln abtut, anstatt an eine beginnende Erkrankung zu denken. Deutlich wahrnehmbare motorische Symptome, welche eine eindeutige Diagnose ermöglichen, wie z.B. die gebeugte Körperhaltung oder das langsame Gehen, machen sich meistens erst später im Krankheitsverlauf bemerkbar, wenn die Degeneration der Nervenzellen in der Substantia nigra bereits fortgeschritten ist. Nämlich erst nach dem Absterben mindestens der Hälfte der Dopamin-produzierenden Zellen.
Typische motorische Symptome im Frühstadium:
Typische nicht-motorische Frühsymptome als erste Anzeichen:
Die Frühsymptome lassen außerdem einen Rückschluss auf den sogenannten brain first type und body first type zu. Beim brain first type breitet sich die Degeneration der Nervenzellen in bestimmten Hirnregionen aus, bis sie schließlich auf andere Regionen des Gehirns und den Körper übergreift. Hier stehen Frühwarnzeichen wie Depressionen, veränderte Geruchswahrnehmung und Sehstörungen im Fokus. Beim body first type beginnt die Entwicklung im Darm. Hier stehen unspezifische Frühsymptome wie Verstopfungen und später Schlafstörungen im Fokus.
Wesensveränderungen im späteren Verlauf der Parkinson-Erkrankung können vor allem durch die längere Einnahme der Medikamente entstehen. Doch ebenso können natürlich die zu Anfang der Diagnose empfundene Hilflosigkeit, oder die Veränderungen im Alltag zu Verhaltens- und Persönlichkeitsveränderungen führen.
Mögliche Verhaltensveränderungen bei Parkinson-Patientinnen und Patienten:
Da die Degeneration der Nervenzellen in der Substantia nigra immer weiter fortschreitet, entwickeln sich auch die Symptome weiter und nehmen in der Intensität zu. Motorische Symptome treten nun beidseitig auf. Außerdem kann sich der Tremor nun auch weiter auf Arme, Beine, Füße und/oder Kopf ausbreiten. Dieser ausgeprägte Parkinson-Tremor ist wohl eines der bekanntesten Symptome im Endstadium und lässt nur bei Bewegung und im Schlaf nach. Doch nicht alle Patientinnen und Patienten sind davon betroffen. Weitere typische Symptome sind die gebeugte Körperhaltung beim Gehen und Stehen (angewinkelte Ellenbogen und Knie, nach vorn gebeugter Oberkörper oder Nacken) und die sehr kleinen "Trippelschritte". Es fällt Betroffenen sehr schwer, die Füße anzuheben, oder überhaupt den ersten Schritt zu tun. Gestörte Halte- und Stellreflexe führen zu Gleichgewichtsproblemen und erhöhter Sturzgefahr. Allgemein laufen verschiedenste Bewegungen und Muskelaktivitäten stark verlangsamt und reduziert ab, was zu unterschiedlichsten Symptomen führt. Auch die Feinmotorik leidet immer mehr, zum Beispiel beim Tippen auf der Tastatur, oder schon beim Halten eines Stiftes oder von Besteck.
Verlauf der Parkinson-Symptome im Spät- und Endstadium:
Fast alle Symptome der Parkinson-Krankheit können im Verlauf eines Tages in ihrer Intensität wechseln. Dies liegt zum einen an Wirkungsschwankungen der Medikamente im Tagesverlauf, zum anderen aber auch an der Beeinflussung der Beschwerden durch psychische Faktoren wie z. B. Angst, Anspannung und Stress. Nicht selten stellen die Betroffenen fest, dass zusätzliche gesundheitliche Probleme wie z. B. Erkältungen oder Blasenentzündungen zu einer vorübergehenden Zunahme der Parkinson-Symptome führen können.
Gut zu wissen ist, dass die Lebensqualität und Eigenständigkeit der Patientinnen und Patienten durch die Behandlung mit Parkinson-Medikamenten (und im Spätstadium ggf. durch Tiefe Hirnstimulation) und übende Begleittherapie, wie Physiotherapie oder Logopädie, meistens größtenteils bis ins hohe Alter erhalten werden kann und der Parkinson selbst keine lebensbedrohliche Krankheit ist. Viele Betroffene benötigen erst im Spät- und Endstadium immer mehr Hilfe im Alltag, zum Beispiel beim Anziehen, Waschen oder Essen. Auch kann es zu Spätkomplikationen wie einer akinetischen Krise oder der Parkinson-Demenz kommen.
Die Parkinson-Krankheit ist eine fortschreitende Erkrankung, wobei die Auswirkung des Dopamin-Mangels im Gehirn durch Medikamente gemildert werden kann. Die moderne Therapie hat dazu geführt, dass die Lebenserwartung von Parkinson-Patientinnen und Patienten annähernd normal ist und viele Betroffene über lange Jahre ein selbständiges und erfülltes Leben führen können.
Eine sichere Vorhersage über den weiteren Verlauf ist bei Erkrankungsbeginn im Einzelfall nicht möglich. Lebensalter, Begleiterkrankungen und Ansprechen auf Medikamente sind Faktoren, die einen Einfluss auf die Entwicklung der Erkrankung haben können. Auf die Konsequenzen, die sich hieraus für die Therapie ergeben, wird im Folgenden noch näher eingegangen. Körperliche Aktivität, geistige Anregungen und die Pflege sozialer Kontakte verbessern die Voraussetzungen zur Bewältigung der Krankheitsfolgen.
Doch nicht nur die Krankheit an sich, auch die eingesetzten Medikamente und Behandlungen können im weiteren Verlauf der Erkrankung zu Komplikationen, Nebenwirkungen und neuen Symptomen führen. Deshalb ist es sehr wichtig, die Auswirkungen der Behandlung genau zu beobachten und sich regelmäßig und vertrauensvoll mit den behandelnden Ärztinnen und Ärzte abzustimmen.
Mögliche Komplikationen & Spätfolgen durch Parkinson und Medikamente:
Flüssigkeitseinlagerungen (=Ödeme), insbesondere an den Unterschenkeln und Fußknöcheln, können in allen Stadien der Parkinson-Erkrankung und bei vielen Betroffenen auftreten. Obwohl die Ödeme zahlreiche Ursachen haben können, ist doch zumeist die Therapie, die den Dopaminmangel bei der Parkinson-Erkrankung ausgleichen soll, verantwortlich. Da in diesen Fällen meist eine Umstellung der Therapie notwendig wird, die mit einer Verschlechterung der Parkinson-Symptome einhergehen kann, sollten vorher andere Ursachen für die Flüssigkeitseinlagerungen sicher ausgeschlossen werden.
Die Ödeme im Körper treten vor allem im Bereich der Unterschenkel und an den Fußknöcheln auf. Prinzipiell können aber auch andere Körperpartien wie Hände, Augenlider etc. betroffen sein. Ein wichtiges Unterscheidungsmerkmal für Ärztinnen und Ärzte ist die Ein- oder Beidseitigkeit der Flüssigkeitseinlagerung. Einseitige (asymmetrische) Flüssigkeitseinlagerungen haben häufig lokale Ursachen, wie einen gestörten Abfluss von venösem Blut oder Lymphe. Beidseitige (symmetrische) Ödeme haben zumeist den gesamten Körper betreffende Ursachen. Hier kommen vor allem Störungen der Herz-, Leber- oder Nierenfunktion, aber auch Medikamenteneffekte in Betracht. Bemerkbar machen sich die Flüssigkeitseinlagerungen durch eine Zunahme des Volumens und damit auch des Umfangs der betroffenen Region, ein Schweregefühl und schließlich auch Schmerzen. Leider fallen diese Veränderungen oft erst auf, wenn bereits mehrere Liter Wasser im Gewebe eingelagert sind.
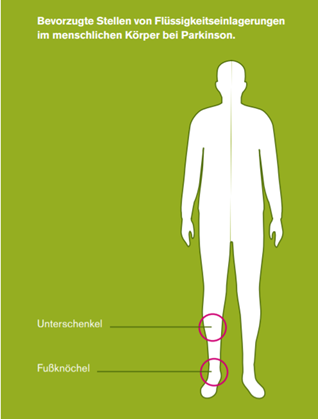
Erstes Anzeichen von Flüssigkeitseinlagerungen kann ein häufigerer nächtlicher Harndrang sein. Durch die Änderung der Körperlage im Liegen kann mehr Flüssigkeit wieder in den Blutkreislauf gelangen und dann auch über die Niere ausgeschieden werden. Ein anderes Frühzeichen ist ein deutlicher abendlicher Abdruck des Gummibands der Socken oder Strümpfe am Bein. Wird dies beispielsweise nach Änderung der Medikamente erstmals bemerkt, sollte dies den behandelnden Ärztinnen und Ärzte berichtet werden. Des Weiteren kann sich bei Einlagerung von Flüssigkeit im Bereich der Fußknöchel oder des Fußrückens auch die Passfähigkeit von Schuhen ändern.
Wenn Flüssigkeitseinlagerungen erstmals von Ärztinnen und Ärzte diagnostiziert werden, müssen zunächst andere Störungen wie Herz-, Leber- oder Nierenerkrankungen ausgeschlossen werden, was zumeist mit einer Laboruntersuchung, einem Ultraschall des Herzens und einem Belastungs-EKG erreicht werden kann.
Zunächst muss eine andere Ursache als die Dopaminagonistentherapie für die Entstehung der Ödeme von Ärztinnen und Ärzte ausgeschlossen werden. Da die genaue Entwicklung dieser Flüssigkeitseinlagerungen als Nebenwirkung der Behandlung mit Dopaminagonisten noch unklar ist, muss in aller Regel das verursachende Medikament gefunden und entweder die Dosis vermindert oder dieses Medikament durch ein anderes Medikament ersetzt werden. Folglich kann es sein, dass die Ärztinnen und Ärzte die Medikamente, die als Verursacher in Betracht kommen, nacheinander, zumindest vorübergehend, abzusetzen versuchen. Steht das verursachende Medikament fest, versuchen die Ärztinnen und Ärzte meist die Dosis zu senken; alternativ erwägen sie eine Umstellung der Therapie. Hierbei könnte theoretisch der Wechsel auf einen Dopaminagonisten mit anderem Rezeptorprofil sinnvoll sein. Ein Dopaminagonist mit einem anderen Rezeptorprofil könnte auch eine verbesserte Durchblutung der Gefäße bzw. einen geringeren Flüssigkeitsaustritt aus den Gefäßen ins Blut bewirken. Andere Maßnahmen, wie z.B. die sogenannte Lymphdrainage, sind meist nur begrenzt wirksam. Entwässerungsmittel (Diuretika) sollten bei Flüssigkeitseinlagerungen als Nebenwirkung der Behandlung mit Dopaminagonisten vermieden werden. Damit Ihre Neurologinnen und Neurologen bzw. Ihre Hausärzt*innen Ihnen kein Medikament verordnen, welches Flüssigkeitsansammlungen bei Ihnen fördert, bringen Sie zu jedem Besuch eine Liste Ihrer Medikamente mit und besprechen Sie die weitere Therapie mit Ihren Ärztinnen und Ärzte.
PDF zu Parkinson Ödemen
Autor: Prof. Dr. Johannes Schwarz
Um zu erklären, wie es beim Parkinson-Syndrom zu Veränderungen des Sprechens kommen kann, ist zunächst ein Grundverständnis für den Sprechvorgang erforderlich: Das Sprechen beginnt mit der Absicht, etwas zu sagen. Dafür wird in bestimmten Bereichen des Großhirns ein regelrechtes Konzept erstellt und die inhaltlich und grammatikalisch richtigen Wörter werden ausgewählt. Dieser – nur im Kopf und somit „stumm“ ablaufende – Vorgang kann durch Faktoren wie Wachheit, Aufmerksamkeit, Motivation und Stimmung beeinflusst werden. Automatisierte Sprechprogramme in den Basalganglien (wichtige Regionen im Gehirn) und im Kleinhirn sorgen dann dafür, dass dem Konzept die Erzeugung von Wörtern folgt. Für die eigentliche Ausführung, also das Sprechen an sich, ist wiederum ein sehr fein abgestimmtes Zusammenspiel verschiedener „Werkzeuge“ des Sprechapparates erforderlich. Zu diesen Werkzeugen gehören Organe und Muskeln, wie beispielsweise der Atmungstrakt, der Kehlkopf sowie die Muskeln von Zunge, Mundraum, Kiefer, weichem Gaumen und Rachen. Nur im perfekten Zusammenspiel entstehen verständliche Wörter und Sätze. Neben diesen eher mechanischen Vorgängen spielt für das verständliche Sprechen auch die Satzmelodie (Prosodie) eine wichtige Rolle. Dabei handelt es sich um die Fähigkeit, die „richtigen“ Silben in einer bestimmten Lautstärke und Tonhöhe zu erzeugen und in regelmäßigem Tempo, Rhythmus und der richtigen Betonung zu sprechen. Der Aspekt der Satzmelodie ist nicht nur von der Funktionstüchtigkeit der Sprechorgane abhängig, sondern bezieht auch vielschichtige Funktionen verschiedener Gehirnbereiche mit ein.
Insgesamt handelt es sich beim natürlichen Sprechakt um einen hochkomplexen Vorgang, der nur im präzisen Zusammenspiel verschiedenster Nervenkreisläufe und mit intakten Sprechorganen möglich ist. Zudem hängt die Art des Sprechens auch von der jeweiligen Situation oder der Art der Sprechaufgabe ab: So werden beispielsweise für freies Sprechen, Ablesen eines Textes, Wiedergeben eines auswendig gelernten Gedichtes, Telefonieren oder Singen jeweils unterschiedliche Nervenzellgebiete im Großhirn und den zugehörigen Gebieten im Hirnstamm aktiviert.
Bereits in der Erstbeschreibung des Morbus Parkinson durch James Parkinson im Jahr 1817 wurde erwähnt, dass die Stimme der Patientinnen und Patienten schlechter verständlich wird („...er spricht kaum noch verständlich...“) und dass Auffälligkeiten bei Sprechgeschwindigkeit und -rhythmus auftreten („...der Redefluss war von häufigen Unterbrechungen geprägt...“, „vergleichbar mit einem Losplappern, ohne zuvor nachgedacht zu haben...“). Seither wurde eine Vielzahl von Untersuchungen zu Sprechstörungen beim Morbus Parkinson durchgeführt, die eine genaue Beschreibung und Definition von Einzelaspekten und komplexen Auffälligkeiten ermöglichen.
Störungen auf Ebene der Sprechorgane:
Störungen auf Ebene der „Sprechprogrammierung“ / Störungen der Prosodie
Satzmelodie oder Prosodie = Fähigkeit, „richtige“ Silben in einer bestimmten Lautstärke und Tonhöhe zu erzeugen, in regelmäßigem Tempo, Rhythmus und richtiger Betonung zu sprechen.
Störungen auf Ebene der Großhirnfunktionen:
Die Kombination dieser einzelnen Funktionseinschränkungen kann insgesamt zu einer relevanten Verschlechterung der Sprechverständlichkeit führen. Nicht bei allen Parkinson-Patientinnen und Patienten treten alle genannten Symptome in gleichem Ausmaß auf – allerdings kommt es im Verlauf der Erkrankung oftmals zu einer Zunahme der Sprechstörung, die typischerweise zunächst mit einer eingeschränkten Stimmbildung beginnt. Im weiteren Verlauf können Beeinträchtigungen der Aussprache und des Redeflusses hinzukommen.
Wie für alle anderen Parkinson-Symptome gilt auch hier, dass Verlauf und Ausmaß der Sprechstörung sehr variabel sein können. Die Sprechstörung wird zusätzlich durch den Umstand verstärkt, dass Parkinson-Patientinnen und Patienten oftmals eine gestörte Wahrnehmung des eigenen Sprechvorgangs haben.
Dies kann typischerweise zu folgenden beispielhaften Situationen führen:
Fragen an Parkinson-Betroffene und Angehörige:
PDF zu Sprechstörungen bei Morbus Parkinson
Weitere Informationen zu Ursachen & Behandlungsmöglichkeiten der Sprechstörungen bei Parkinson
Autor: Dr. med. Sabine Skodda

Diese speziellen Parkinson-Übungen hat Desitin zusammen mit Herrn Prof. Dr. med. Georg Ebersbach entwickelt. Die Übungen sollen Menschen mit Parkinson helfen, so lange wie möglich beweglich und aktiv im täglichen Leben zu bleiben.
Das Desitin Redaktionsteam besteht aus den Bereichen Medical Affairs und Product Management. Um Ihnen die besten Inhalte zu bieten, arbeiten wir zusätzlich mit Expertinnen und Experten zusammen. Das Team wird um ausgewählte Ärztinnen und Ärzte sowie Fachjournalistinnen und Fachjournalisten ergänzt. Diese schreiben regelmäßig für uns und bereichern desitin.de mit ihren fachlichen Beiträgen. Schreiben Sie uns bei Fragen auch gerne eine E-Mail an info@desitin.de.
1 ParkinsonFonds Deutschland. Ist Parkinson eine Erbkrankheit? https://www.parkinsonfonds.de/uber-parkinson/arten-von-parkinson/erblicher-parkinson/
2 Deutsches Zentrum für Neurodegenerative Erkrankungen e. V. 2020. Interview mit Prof. Gasser zum Welt-Parkinson-Tag: „Klären Sie so frühzeitig wie möglich die Symptome ab“. https://www.dzne.de/im-fokus/meldungen/2020/interview-mit-prof-gasser-zum-welt-parkinson-tag-klaeren-sie-so-fruehzeitig-wie-moeglich-die-symptome-ab/
3 Deutsche Parkinson Gesellschaft e. V. 2020. Hintergrundinformationen Parkinson-Krankheit https://www.parkinson-gesellschaft.de/die-dpg/morbus-parkinson.html
4 GBD 2016 Parkinson’s Disease Collaborators. Global, regional, and national burden of Parkinson’s disease, 1990-2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet Neurol. 2018 Oct 1. pii: S1474-4422(18)30295-3. doi: 10.1016/S1474-4422(18)30295-3.
5 Höglinger GU (Hrg.). Parkinson-Syndrome kompakt, Thieme, Stuttgart, 2018.
6 Schweizerische Parkinsonvereinigung. Was ist Parkinson? https://www.parkinson.ch/parkinsonkrankheit/was-ist-parkinson
7 Care Companion. Parkinson: Diagnose, Verlauf & Lebenserwartung. https://www.careship.de/senioren-ratgeber/parkinson/
8 Stiftung MyHandicap. Die Lebenserwartung mit Parkinson. https://www.myhandicap.de/gesundheit/koerperliche-behinderung/parkinson/lebenserwartung/
9 Barone, P., Scarzella, L., Marconi, R. et al. Pramipexole versus sertraline in the treatment of depression in Parkinson’s disease. J Neurol 253, 601–607 (2006). https://doi.org/10.1007/s00415-006-0067-5
10 DGN (2016). Deutsche Gesellschaft für Neurologie: Leitlinien fur Diagnostik und Therapie in der Neurologie. Idiopathisches Parkinson-Syndrom. Entwicklungsstufe S3. Stand: 01.01.2016 Kurzfassung. https://www.dgn.org/images/red_leitlinien/LL_2016/PDFs_Download/030010_LL_kurzfassung_ips_2016.pdf (abgerufen am: 30.06.2016).
Mehr für Parkinson-Patientinnen und Patienten
Um den Alltag als Patient/in bzw. Angehörige/r zu erleichtern,
bieten wir Ihnen umfangreiche Informationen.
INFOMATERIAL
Broschüren & Downloads
PRODUKTE
Übersicht & Informationen
ZENTREN FINDER
Hilfe in Ihrer Nähe
WISSENSWERTES
Informationen zur Erkrankung