


Viele Formen und Behandlungswege

Verfasst von: Desitin Redaktionsteam
Wenn plötzlich verschiedenste Neuronen des Gehirns synchron und unkontrolliert Impulse abgeben, dann herrscht sozusagen ein Gewitter im Gehirn. Die Ursachen dafür sind zahlreich und bis heute nicht abschließend erforscht. Die Erkrankung dahinter, also die Epilepsie, kann sehr beunruhigend für Patientinnen und Patienten und Angehörige sein. Denn mitunter führt dieser "Kurzschluss" im Gehirn zu ausgeprägten Krampfanfällen. Betroffene stoßen einen spitzen Schrei aus, fallen zu Boden, verlieren das Bewusstsein und der Körper beginnt unkontrolliert zu zucken und zu verkrampfen. Doch das ist nur eine von vielen möglichen Formen, die epileptische Anfälle haben können. Der sogenannte "Grand-mal-Anfall" ist lediglich jener, der in der Bevölkerung am bekanntesten ist, weil er so erschreckend aussieht. Dabei können epileptische Anfälle auch nahezu unbemerkt auftreten, zum Beispiel in Form von Absencen, insbesondere im Kindes- und Schulkindalter. Nicht immer gehen die Anfälle zudem mit ausgeprägten motorischen Symptomen einher. Auch Schweißausbrüche, Schwindel, Kribbeln, Übelkeit, Kopfschmerzen, Blässe und Halluzinationen können auf epileptische Anfälle hindeuten.
Die Sorge ist bei Betroffenen und Angehörigen groß, zum Beispiel weil die Epilepsie besonders häufig im Kindesalter auftritt, was für Eltern und Kinder angsteinflößend sein kann. Jedes fünfte Kind erlebt mindestens einmal im Leben einen solchen Anfall, was aber noch nicht gleichbedeutend mit der Diagnose Epilepsie ist. Auch ca. 10% der Erwachsenen erleben mindestens einmal im Leben einen Krampfanfall, während die Wahrscheinlichkeit ab dem 60. Lebensjahr immer weiter steigt. Man spricht dann aber noch nicht von Epilepsie. Dringend abzugrenzen ist die Epilepsie von einmaligen Krampfanfällen (akut symptomatischen Anfällen) wie zum Beispiel Fieberkrämpfen.
Klicken Sie auf den unteren Button, um den Inhalt von Spotify zu laden.

„Die Epilepsie gilt als die am besten zu behandelnde Erkrankung der Neurologie.“
— Prof. Dr. Christian Elger, in der Folge 1 unseres Epilepsie 360° Podcasts für Patientinnen und Patienten

Abgrenzung epileptischer Anfälle zu anderen Krampfanfällen
Andere Anfälle Krampfanfall, Fieberkrampf oder Epilepsie – Die Unterschiede Der Ausdruck „epileptischer Anfall“ ist eine Sammelbezeichnung für unterschiedlichste Krankheitsbilder; dabei ist nicht jeder einmalige Anfall […]
Wenn die Diagnose Epilepsie gestellt wird, sind Betroffene oftmals verunsichert und fragen sich: Was kommt jetzt auf mich und meine Angehörigen zu?
Glücklicherweise können Patienten und Patientinnen mit Epilepsie heute mehr denn je auf eine gute medizinische Versorgung zurückgreifen. Die Behandlungsmöglichkeiten mit Anfallssuppressiva, die bei Epilepsie infrage kommen, sind vielseitig und ermöglichen eine individuelle Abstimmung auf das Krankheitsbild. Ungefähr zwei Drittel aller Patientinnen und Patienten können durch die medikamentöse Behandlung anfallsfrei werden, wobei die Prognose je nach Form der Epilepsie variiert. Die Epilepsie ist zwar nicht heilbar, jedoch kann sie gut kontrolliert werden. Auch die Lebenserwartung ist häufig kaum kürzer als die von Menschen ohne Epilepsie.
Die Auswirkungen auf den Alltag sind meist wesentlich geringer als man auf den ersten Blick denken mag. So sehen die Anfälle zwar teils furchteinflößend aus und verunsichern auch die Betroffenen selbst, die sich oft nicht mehr an das Geschehen erinnern können. Gefährlich sind epileptische Anfälle aber nur selten. Es droht meistens keine direkte Gefahr für Hirnschädigungen. Phänomene wie SUDEP sind ebenfalls selten und können durch eine ausreichende Aufklärung und Vorbeugung meistens auch verhindert werden.
Im Folgenden möchten wir helfen, die Definition der Erkrankung zu verstehen, Behandlungsmethoden - auch abseits der Medikamente wie Antikonvulsiva - kennenzulernen und über das Leben mit Epilepsie informieren. Außerdem erfahren Sie interessante Zahlen und Fakten rund um die Häufigkeit, Betroffenen und Risikogruppen der Epilepsie. Als Experte für seltene Erkrankungen und Krankheiten des zentralen Nervensystems, zu denen auch die Epilepsie zählt, sieht DESITIN es als ureigene Aufgabe, sowohl Betroffene als auch Fachärztinnen und Fachärzte auf diesen Gebieten mit Informationen und Tipps zur Seite zu stehen. So möchten wir den Behandlungserfolg und die Aufklärung rund um verschiedene Krankheitsbilder unterstützen.
Zusammen mit dem Neurologen und Epileptologen Prof. Dr. med. Christian E. Elger haben wir außerdem einen Podcast für Patientinnen und Patienten mit Epilepsie und deren Angehörige aufgenommen. Einzelne Folgen des Podcasts finden Sie auch in den Ratgebern auf dieser Website. Prof. Dr. med. Christian E. Elger ist ein Facharzt für Neurologie und ein Fellow des Royal College of Physicians (FRCP). Sein besonderes Interesse gilt der Epileptologie, aber er diagnostiziert und behandelt auch alle anderen neurologischen Erkrankungen. Er ist ein Experte für Kinderepilepsie, was seine Seniorprofessur für Neuropädiatrie/Kinderepileptologie an der Charité, Berlin belegt. 2017 gründete er die Beta Neurologie, ein führendes Kompetenzzentrum für Epilepsie in Bonn.
Klicken Sie auf den unteren Button, um den Inhalt von Spotify zu laden.

Wie leistet man erste Hilfe bei epileptischen Anfällen?
Erste Hilfe bei epileptischen Anfällen Ein epileptischer Anfall kann auf den ersten Blick angsteinflößend aussehen. Deshalb ist es wichtig zu verstehen, was genau Patientinnen und […]
Der E.B.E. Epilepsie Bundes-Elternverband dient als wichtige Informationsquelle für Eltern, deren Kind an Epilepsie leidet.
Als Bundesverband der Epilepsieselbsthilfe hat die Deutsche Epilepsie-Vereinigung viele Informationen, Anregungen, Kontaktadressen und Beratungsmöglichkeiten für Betroffene zusammengetragen.

Informationen für Ärztinnen und Ärzte
Fachinformationen, Servicematerialien und
vieles mehr zum Thema Epilepsie
Durch die große Vielfalt von Erscheinungsformen epileptischer Anfälle ist eine allgemeine Definition der Erkrankung „Epilepsie“ schwierig.

Die Wahrscheinlichkeit, im Laufe des Lebens an Epilepsie zu erkranken, liegt bei über 5 %. Kinder und ältere Menschen sind häufiger betroffen; etwa 2/3 aller Epilepsien treten bis zum 20. Lebensjahr auf. Ab dem 60. Lebensjahr verdoppelt sich das Risiko, an Epilepsie zu erkranken im Vergleich zum Erwachsenenalter.
Viele Menschen glauben, ein epileptischer Anfall läuft in etwa so ab: Jemand stößt aus heiterem Himmel einen Schrei aus, verliert das Bewusstsein, wird dann steif und fällt um. Die Person hält den Atem an und wird blau. Die Arme und Beine verkrampfen sich und die Situation verschlechtert sich, bis der oder die Betroffene vor Erschöpfung in eine Art Tiefschlaf fällt. Diese Beschreibung trifft zwar auf eine bestimmte Form epileptischer Anfälle zu (den sogenannten Grand-mal-Anfall oder generalisierten tonisch-klonischen Anfall), jedoch ist diese Anfallsform nur eine von vielen möglichen Varianten.
Epileptische Anfälle können sehr unterschiedlich aussehen und auch ohne die bekannten Symptome eines Grand-mal-Anfalls ablaufen. Manche wirken so unscheinbar, dass weder die Betroffenen irgendetwas davon mitbekommen, noch anderen Personen etwas auffällt. Deshalb kam eine australische Studie auch zu dem Schluss, dass bis zum Indexanfall (der Anfall, der zur Diagnose einer Epilepsie führt) bis zu zwei Jahre vergehen können, in denen es bereits unbemerkt zu vielen kleineren Anfällen gekommen ist. Einziges Anzeichen eines solchen epileptischen Anfalls kann beispielsweise eine geistige Abwesenheit von fünf bis zehn Sekunden (Absence-Epilepsie), Gänsehaut oder das kurze Zucken eines Armes sein (Myoklonischer Anfall).
Die unterschiedlichen Anzeichen und Anfallsformen von Epilepsie erschweren die Diagnose. Das wichtigste Epilepsie-Symptom ist der epileptische Anfall. Allerdings verläuft nicht jeder Anfall gleich; vielmehr variieren die Anfallsformen beträchtlich, wodurch es für den Arzt bzw. die Ärztin schwierig werden kann, eine Epilepsie zu diagnostizieren. Unterstützen kann bei der Diagnose zum Beispiel ein Handy-Video, welches spontan von den Angehörigen aufgenommen wurde.
In der Regel werden mit der Epilepsie Symptome wie Muskelzuckungen, Verkrampfungen und Bewusstseinsverlust verbunden. Das Spektrum ist jedoch viel breiter: Auch Gefühls- und Verhaltensänderungen können Teil eines epileptischen Anfalls sein und als Epilepsie-Symptom verstanden werden. So vielfältig die Anfallsformen sind, treten bei jedem einzelnen Epilepsie-Patienten in der Regel nur ein bis maximal drei verschiedene Formen auf.
Aufgrund der Vielzahl an Anfallsformen gibt es verschiedene Ansätze, epileptische Anfälle zu klassifizieren. Dabei wird heute meist die Definition der Internationalen Liga gegen Epilepsie (International League Against Epilepsy – ILAE) genutzt, an der auch wir uns im Folgenden orientieren.

Epileptische Anfälle haben viele Formen
Es gibt viele verschiedene Anfallsformen und weitere Symptome bei Epilepsie. Hier erfahren Sie mehr über die Unterschiede und Anzeichen.
Epileptische Anfälle sind relativ kurz andauernde, plötzliche Änderungen des Bewusstseins, Denkens, Verhaltens, Gedächtnisses, Fühlens, Empfindens oder der Anspannung der Muskulatur. Grund dafür ist eine vorübergehende Funktionsstörung von Nervenzellen im Gehirn in Form vermehrter und einander gegenseitig aufschaukelnder elektrischer Entladungen. Die Ursachen dafür sind jedoch sehr unterschiedlich.
Alle epileptischen Anfälle haben gemeinsam, dass sie von Zeit zu Zeit auftreten, meist ohne erkennbaren Anlass. Es gibt mehr als 30 Formen von Epilepsien. Jede/r Betroffene hat in der Regel nur eine Epilepsieform mit ein bis drei verschiedenen Anfallsformen. Die zeitlichen Abstände zwischen den einzelnen Krampfanfällen können sehr stark schwanken und liegen zwischen wenigen Sekunden und mehreren Jahren.

Mögliche Ursachen & Auslöser einer Epilepsie
Ursachen einer Epilepsie: Die Suche nach dem Auslöser. Eines haben alle Epilepsien gemeinsam: Sie haben ihren Ursprung im Gehirn. Als Auslöser kommen jedoch verschiedenste Ursachen infrage.

Fortbildungen aus den Bereichen Neurologie, Neuropädiatrie und Seltene Erkrankungen


„Der erste Anfall wird in aller Regel nicht als solcher erkannt. Es gibt aus dem australischen Raum eine gute Untersuchung die zeigt, dass bis zum Indexanfall (...) etwa zwei Jahre vorausgehen können, mit mehreren Anfällen, die nicht erkannt werden.“
— Prof. Dr. Christian Elger, in der Folge 1 unseres Epilepsie 360° Podcasts für Patientinnen und Patienten
Wenn Sie selbst oder Angehörige das erste Mal einen Krampfanfall erlitten haben, dann ist die Sorge groß. Schnell steht der Verdacht auf Epilepsie im Raum und dieser sollte auch zügig untersucht werden. Denn ein Anfall kann ein Hinweis auf eine entzündliche Hirnerkrankung oder strukturelle Veränderungen des Gehirns sein, etwa durch Kopfverletzungen. Ein Anfall ist in erster Linie nämlich ein Symptom und nicht automatisch ein eigenständiges Krankheitsbild. Hinter Krampfanfällen können somit verschiedenste akute und chronische Ursachen stecken, von Kopfverletzungen, über Stoffwechselerkrankungen, bis hin zu Hirnblutungen. Nicht jeder Anfall ist deshalb gleichbedeutend mit einer Epilepsie. Und nicht jeder einmalige Anfall führt überhaupt zu einer Therapie.
Entsprechend der zahlreichen möglichen Auslöser und Ursachen muss im Rahmen der Diagnose also nicht nur abgeklärt werden, ob es sich um einen epileptischen Anfall, einen einmaligen Krampfanfall oder einen Fieberkrampf handelt, sondern im Falle von Epilepsie auch, um welche spezifische Form.
Nur so kann die optimale Behandlung eingeleitet werden. Anfallskontrolle oder Anfallsfreiheit mit spezifischen Medikamenten, sogenannten Anfallssuppressiva, zu erreichen, ist nämlich nur eins von weiteren möglichen Behandlungszielen. Steckt hinter den epileptischen Anfällen eigentlich eine andere akute oder chronische Grunderkrankung, so muss in erster Linie diese behandelt werden. Zum Beispiel bei einer Meningitis, einem Glucosetransporterdefekt Typ 1 (genetisch bedingte Stoffwechselbesonderheit), bei Kopfverletzungen oder bei chronischen Entzündungen des Gehirns infolge einer Autoimmunerkrankung. Wird die eigentliche Ursache dieser strukturellen, metabolischen oder infektiösen Epilepsien behandelt, bessert sich in der Regel auch das Anfallsgeschehen. Meist ist jedoch eine lebenslange Einnahme von Anfallssuppressiva zur besseren Anfallskontrolle und/oder zum Erreichen der Anfallsfreiheit notwendig. Doch auch unter diesen Umständen ist ein langes, glückliches und selbstbestimmtes Leben häufig möglich und die Prognose oft gut. Ein Großteil der Patientinnen und Patienten kann mithilfe der Medikamente anfallsfrei werden.
Die Diagnostik nach einem Krampfanfall erfolgt deshalb besonders sorgfältig und es stehen eine Vielzahl an möglichen Tests und Untersuchungen zur Verfügung, um festzustellen, ob es sich bei einem Anfall wirklich um eine Epilepsie oder um ein anderes Krankheitsbild handelt.
Dafür ist auch ein ausführliches Arzt-Patienten-Gespräch wichtig. Hierbei stellen Ärztinnen und Ärzte zahlreiche Fragen, um die Vorgeschichte, die aktuellen Symptome sowie die Lebensgewohnheiten von Patientinnen und Patienten in Erfahrung zu bringen (=Anamnese). Bei einer Fremdanamnese werden auch Angehörige z. B. nach dem Verlauf eines Anfalls oder verschiedener anderer Anzeichen befragt.
Bewährt hat sich auch die Aufnahme eines Anfalls auf dem Smartphone durch Angehörige. Dieses Video kann dann den Ärztinnen und Ärzte vorgespielt werden. Im Gespräch mit den Ärztinnen und Ärzte können auch Fragen gestellt werden, die für Sie im ersten Moment nicht mit dem Anfall zusammenhängen, die aber für die Diagnosestellung entscheidend sein können.
Eine möglichst genaue Dokumentation der Symptome erleichtert den Ärztinnen und Ärzte die Diagnose oft erheblich. Nach der Anamnese folgen dann häufig Elektroenzephalographie (EEG) und Magnetresonanztomographie (MRT).
Die elektrophysiologischen Verfahren wie EEG und Magnetenzephalographie (MEG) und die bildgebenden Verfahren wie das MRT haben zum Ziel, die Hirnaktivität auf Anzeichen für eine Epilepsie zu überprüfen und die Hirnstruktur zu untersuchen, um eventuelle strukturelle Ursachen zu erkennen.
Klicken Sie auf den unteren Button, um den Inhalt von Spotify zu laden.
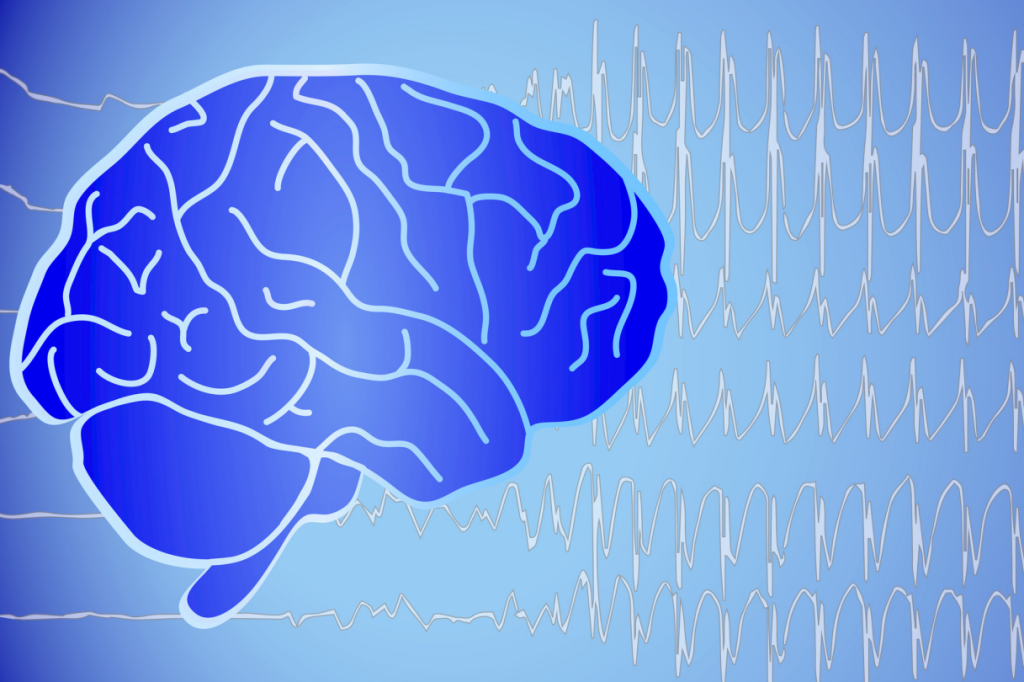
Die Diagnose einer Epilepsie kann komplex sein
Die Diagnose einer Epilepsie basiert auf vielen Säulen, von einer ausführlichen Anamnese, über jahrelange Erfahrung der Neurologen und Neurologinnen, bis hin zur Auswertung von EEG-Potenzialen und MRT.
Die genaue Anamnese bzgl. Risikofaktoren wie Ernährung, Lebensstil, Medikamente, Umwelteinflüsse, Psyche und sozialer Status, Anfallserleben und Krankheitsgeschichte, sowie Unfällen und Verletzungen in der Vergangenheit, liefert entscheidende Hinweise darauf, ob es tatsächlich der erste Anfall war, oder nur der erste motorische Anfall und ob sich dieser einem bekannten Epilepsiesyndrom zuordnen lässt.
Das ist enorm wichtig, denn während Laien bei der bekannten Symptomatik sich verkrampfender oder zuckender Muskelgruppen, die bei einem generalisierten tonisch-klonischen Anfall (Grand-mal) auftritt, sofort an Epilepsien denken, so kann bei herdförmigen (fokalen) Anfällen genau das Gegenteil der Fall sein. Da es bei Letzteren nicht immer zu Muskelzuckungen oder anderen (für Laien) „typischen“ Epilepsiesymptomen kommen muss, werden sie sehr häufig fälschlicherweise mit Kreislaufproblemen assoziiert und Betroffene suchen keinen Arzt auf. Bis zum Indexanfall, also jenem Anfall, der schlussendlich zur gesicherten Diagnose einer Epilepsie führt, können deshalb laut einer australischen Studie bis zu zwei Jahre vergangen sein, in denen es bereits mehrfach zu epileptischen Anfällen kam, die aber nicht als solche erkannt wurden. Stattdessen wurden sie zum Beispiel - sowohl von Laien als auch von Allgemeinmediziner*innen - immer wieder fälschlicherweise als Kreislauf- oder hitzebedingte Ohnmacht eingeordnet. Außerhalb des Fachbereiches der Neurologie wird die Diagnose einer Epilepsie deshalb häufig verzögert gestellt.
Die folgende Liste an Fragen dient vor allem dem Zweck, sich besser auf das Arzt*in-Patient*in-Gespräch vorbereiten zu können. Denn es gibt durchaus einige Fragen, auf die man sich als betroffene oder angehörige Personvorbereiten kann. Dies ist zum Beispiel bei Fragen zu Fieberkrämpfen und Erkrankungen in der Kindheit oder zu chronischen Erkrankungen in der familiären Vorgeschichte der Fall.
Dennoch erhebt diese Liste keinen Anspruch auf Vollständigkeit. Und auch, falls Ihr Arzt/ Ihre Ärztin eine oder mehrere dieser möglichen Fragen nicht stellt, so bedeutet dies nicht, dass er oder sie etwas falsch gemacht hat. Stattdessen waren vielleicht andere Anhaltspunkte der Anfallsdokumentation oder weiterer Untersuchungen schon aussagekräftig genug.
Anamnese des Anfalls:
Anamnese möglicher Epilepsie Ursachen – Familienanamnese & Krankheitsgeschichte:
Fragen bezüglich psychischer und sozialer Risikofaktoren können ggf. etwas mehr in die Tiefe gehen, wenn sich der Verdacht bezüglich des Einflusses dieser Faktoren auf das Anfallsgeschehen verdichtet. Zum Beispiel können Fragen zum Verhalten als Säugling, Kleinkind oder im Kindergarten an Eltern gestellt werden. Erwachsene oder jugendliche Betroffene können zur Situation und Entwicklung im Beruf oder in der Schule, zu Partnerschaften, Ehe und Beziehungen, zu Hobbys, zum Erziehungsstil der Eltern oder Schwierigkeiten während der Erziehung, zum Umgang mit Suchtstoffen oder zum Stellenwert der Anfälle im Alltag befragt werden.
Erhärtet sich im Rahmen der Anamnese der Verdacht auf Epilepsie, folgen meist EEG und MRT.
Nach wie vor ist ein EEG Goldstandard und meist unabdingbarer Bestandteil der Diagnose einer Epilepsie. Doch seine Aussagekraft wird vor allem Kombination mit dem klinischen Erscheinungsbild und anderen Diagnosemöglichkeiten verstärkt.
Das EEG allein gibt nur in den seltensten Fällen genug Aufschluss darüber, ob und welche Form der Epilepsie vorliegt und wie eine optimale Behandlung aussieht. Es wird als Standard-Verfahren im Rahmen der Diagnose eher zur Bestätigung einer Verdachtsdiagnose verwendet und kann dabei helfen, die Art der Epilepsie genauer zu bestimmen. Die Verdachtsdiagnose Epilepsie basiert im Alltag deshalb vor allem auf der Anfallsbeschreibung und ausführlichen Anamnese, sowie der Krankheitsgeschichte der Betroffenen, während das EEG die Absicherung und Differentialdiagnostik unterstützt.
Besonders aussagekräftig ist ein EEG dann, wenn es während eines Anfalls (iktal) erstellt wird. Das gelingt aber nur selten. Doch auch zwischen den Anfällen, also im anfallsfreien Intervall (interiktal oder interiktual) hat ein EEG eine gewisse Aussagekraft, denn die epilepsietypischen Potenziale können nicht nur iktal auftreten.
Um die Aussagekraft eines EEG in anfallsfreien Intervallen zu verbessern, können Ärztinnen und Ärzte während des EEG verschiedene Reize anwenden, um epilepsietypische Potenziale zu provozieren, zum Beispiel Lichtreize, Schlafentzug oder Hyperventilation (=beschleunigtes Atmen).
Die Auswertung des EEG ist hochkomplex und wird durch den entsprechenden Neurologe*innen oder Neuropädiater*innen vorgenommen. Nicht jede epilepsietypische Veränderung im EEG wird im Abgleich mit den klinischen Befunden bestimmten Epilepsieformen zugeordnet.
PDF über das EEG bei Epilepsie
Was Patientinnen und Patienten und Angehörige über Ablauf und Auswertung des EEG wissen sollten.
Autor: Desitin Arzneimittel GmbH
Da epileptische Anfälle auch ein Anzeichen für eine andere Erkrankung bzw. strukturelle Veränderung im Gehirn sein können, etwa durch Hirnhautentzündungen, Stoffwechselstörungen, Läsionen oder Tumore, wird mit einem MRT nach solchen Anzeichen gesucht. Nicht nur Tumore oder Schwellungen als Folge von Kopfverletzungen lassen sich erkennen, sondern auch Gefäßfehlbildungen und kleinere Veränderungen können durch die hohe Auflösung und detaillierte Darstellung des Gehirns zuverlässig erkannt werden.
Durch das Magnetfeld werden die normalerweise in unterschiedliche Richtungen ausgerichteten Atome, aus denen der menschliche Körper besteht, in dieselbe Richtung ausgerichtet, also sozusagen geordnet. Dies betrifft vor allem die Wasserstoffatome. Während der Untersuchung sendet das MRT-Gerät Radiowellen aus, welche die gleichmäßig ausgerichteten Atome leicht ablenken. Abhängig vom jeweiligen Gewebe erfolgt diese Ablenkung der Atome mehr oder weniger stark. Nach dem Abschalten der Radiowellen kehren die Atomkerne zurück in die Ausrichtung, in welche das Magnetfeld sie zwingt. Dabei senden sie Signale aus, welche von einem Computer zu Bildern zusammengesetzt werden können.
Vorteil gegenüber anderen bildgebenden Verfahren – wie etwa Röntgen oder Computertomographie (CT) – ist nicht nur, dass es keine schädliche Strahlung braucht, sondern auch, dass die Darstellungs- und Schnittebene frei gewählt werden kann. Sogar dreidimensionale Darstellungen sind dank moderner Rechenleistung möglich.
In den letzten Jahren wuchs die Relevanz der bildgebenden Verfahren im Rahmen der Epilepsie-Diagnose stetig. Heutzutage ist die MRT, neben der Anfallsbeschreibung, Anamnese und der EEG, eine der wichtigsten Säulen der Diagnostik. Sie kommt außerdem für die Prognose von epilepsiechirurgischen Eingriffen zum Einsatz. Während das CT, also das Computertomogramm des Kopfes, zunehmend auf die Notfalldiagnostik beschränkt wird, um Hirnblutungen zu erkennen, ist das MRT immer häufiger die beste Maßnahme, um auch kleinste strukturelle Veränderungen der Hirnrinde zu erkennen.
Durch die vorangegangene Anamnese und das EEG kann die vermutete Lokalisation – insbesondere bei fokalen Epilepsien – der beteiligten Hirnregionen eingegrenzt werden. So kann die Planung und Interpretation des MRTs verbessert werden.
Bei Patientinnen und Patienten im jungen Alter suchen Ärztinnen und Ärzte im Rahmen des MRTs vor allem nach gutartigen Missbildungen bzw. Tumoren, während bei Erwachsenen die Suche nach Hirntumoren oder Folgen von Kopfverletzungen im Fokus steht. Bei Patientinnen und Patienten im hohen Alter kommen vaskuläre Erkrankungen hinzu.
Ist die Diagnose Epilepsie gestellt und ist klar, um welche Form der Epilepsie es sich handelt, wird fast immer mit einer medikamentösen Therapie begonnen. Zur Behandlung stehen eine Vielzahl von Wirkstoffen zur Verfügung, jedoch wirken nicht alle Medikamente bei allen Epilepsieformen. Es gibt Präparate, die nur bei fokalen Anfällen wirksam sind und solche, die insbesondere bei generalisierten Anfällen wirken. Wieder andere wirken bei beiden Anfallsformen oder nur bei ganz bestimmten Epilepsie-Syndromen. Um das Arzneimittel zu finden, welches am wirksamsten und am verträglichsten ist, müssen bei der Wahl des Präparats weitere Faktoren, wie z. B. das Alter der Betroffenen und eventuell weitere eingenommene Arzneimittel, berücksichtigt werden.

Etwa 50 % aller Epilepsie-Patienten und Epilepsie-Patientinnen werden mit dem ersten verabreichten Medikament anfallsfrei. Bei den übrigen 50 % wird meist ein anderes Mittel verschrieben, worunter weitere 20 % anfallsfrei werden. Die Patienten, die weitere Anfälle erleiden, werden häufig mit einer Kombination aus verschiedenen Wirkstoffen behandelt. Bei der medikamentösen Behandlung der Epilepsie ist es besonders wichtig, dass die Tabletten regelmäßig und zu festen Zeiten eingenommen werden. Nur so wird die bestmögliche Wirksamkeit erreicht.
Letztlich können 2/3 aller Betroffenen mit einer medikamentösen Behandlung erfolgreich therapiert werden. Aber auch für diejenigen, die mit Medikamenten nicht anfallsfrei werden, haben sich die Möglichkeiten der Epilepsie-Behandlung in den letzten Jahren erheblich weiterentwickelt.
Klicken Sie auf den unteren Button, um den Inhalt von Spotify zu laden.

Der Einsatz von Anfallssuppressiva zur Epilepsie-Behandlung ist wichtig. Doch auch die Ernährung und die sog. Vagusnerv-Stimulation spielen eine Rolle. Lesen Sie hier mehr darüber.
Wichtiger Hinweis: Wir sind rechtlich dazu verpflichtet, folgende Informationen ausschließlich Ärztinnen und Ärzte bzw. Menschen mit Gesundheitsberufen zur Verfügung zu stellen. Deshalb sind die Fachartikel rund um Epilepsie ausschließlich mit einem Log-in aufrufbar, z. B. via DocCheck.

Die Expertin Fr. Dr. med. Verena Gaus präsentiert Ihnen in diesem Vortrag die aktuellen Empfehlungen der Pharmakotherapie für eine fokale und generalisierte Epilepsie und zeigt auf, wie die Behandlungsziele dabei definiert sind.

Mit welchem Antikonvulsivum beginnen?
In diesem Podcast geht Herr Prof. Elger auf die unterschiedlichen Patienten-Typen (SANAD-Studie) aller Altersklassen und auch auf die syndromspezifische Behandlung von Kindern ein. Wesentlicher Bestandteil der Therapie ist aber die konzeptionelle Betrachtung des Patienten.
Bestimmte Formen der Epilepsie können operativ behandelt werden. So kann z. B. der Teil im Gehirn, von dem der Anfall ausgeht, entfernt werden, oder man durchtrennt bestimmte Verbindungen im Gehirn, was eine Ausbreitung des epileptischen Anfalls verhindert. Mit speziellen Untersuchungsmethoden kann der Neurologe bzw. die Neurologin feststellen, ob dem Patient oder der Patientin mit einer solchen Operation geholfen werden kann.
Eine weitere mögliche Behandlungsmethode ist die sogenannte Neurostimulation. Hier stehen unterschiedliche Verfahren zur Verfügung. Das wohl bekannteste ist die Vagusnervstimulation. Dabei soll die Reizung des Vagusnervs Impulse ins Gehirn weiterleiten und dort bestimmte Hirnbereiche beeinflussen, wodurch Krampfanfälle verhindert werden.

Ketogene Diät bei Epilepsie – Informationen, Keto Lebensmittel, Studien & Rezepte Zusammenfassung Leitfaden für die klassische ketogene Diät bei EpilepsieLeitfaden für Theorie & Praxis der […]
PDF zur Therapietreue bei Epilepsie
Wichtige Informationen zur regelmäßigen Medikamenteneinnahme bei Epilepsie
Autor: Desitin Arzneimittel GmbH
Epilepsie – was ist das überhaupt? Wie können wir Epilepsie - was ist das überhaupt? In dieser Podcastserie beantwortet der Experte Prof. Dr. Christian Elger diese und weitere Fragen rund um das Thema Epilepsie

Diese Frage bezüglich einer hochkomplexen neurologischen Erkrankung wie der Epilepsie zu beantworten, ist sehr schwer. Bis heute gibt es keine allgemeingültige Definition oder Antwort auf die Frage, ab wann eine Epilepsie als geheilt gilt. Und auch nicht darauf, ob sie überhaupt heilbar ist. Laut den Leitlinien der Deutschen Gesellschaft für Neurologie aus dem Jahr 2023 gilt Epilepsie als geheilt, wenn Patientinnen und Patienten mindestens 10 Jahre anfallsfrei sind und in diesem Zeitraum mindestens 5 Jahre keine Anfallssuppressiva mehr eingenommen haben.
Das Absetzen der Anfallssuppressiva wird jedoch – selbst bei anhaltender Anfallsfreiheit – als kritisch betrachtet und muss sehr genau gegenüber der möglichen Risiken abgewogen werden. Dabei spielt es weniger eine Rolle, wie lange Patientinnen und Patienten bereits anfallsfrei sind, sondern eher an welcher Anfallsform bzw. an welchem Epilepsiesyndrom sie leiden und wie schwer die Einstellung der Medikamente ist. In seltenen Fällen, zum Beispiel bei einer Epilepsie infolge einer Kopfverletzung bzw. Schwellung des Gehirns, oder bei einer infektiösen Epilepsie, etwa infolge einer Hirnhautentzündung, kann die Anfallsfreiheit auch durch die Behandlung der Ursache erzielt werden und die Medikamente können in einigen Fällen abgesetzt werden.
Oberstes Ziel einer Therapie ist aber die Anfallsfreiheit bzw. Anfallskontrolle durch die lebenslange Einnahme von Medikamenten. Und zwar bei guter Verträglichkeit bzw. möglichst wenig Nebenwirkungen. Wird diese erreicht, so kann man von einer bedingten Heilung sprechen. Die Prognose für das Erreichen der Anfallsfreiheit variiert je nach Anfalls- und Epilepsieform. Grundsätzlich können etwa zwei Drittel aller Patientinnen und Patienten anfallsfrei werden oder eine gute Anfallskontrolle erreichen, solange sie die verordneten Medikamente konsequent einnehmen.4,5,6
Da epileptische Anfälle jedoch meist als eine unspezifische Reaktion des Gehirns auf verschiedenste schädliche Auslöser erfolgen und die Ursachen der meisten Epilepsien bis heute nicht abschließend untersucht sind, bleibt die grundlegende Neigung bzw. Fähigkeit des Gehirns, epileptische Anfälle zu produzieren, ein Leben lang bestehen. Ausnahme bilden sehr seltene Formen der Epilepsie, vor allem in der Kindheit, die teilweise ausheilen können. Sie gelten als überwunden, wenn Patientinnen und Patienten jenseits des entsprechenden Alters anfallsfrei sind. Die Diagnose Epilepsie beschreibt also eigentlich nur das – meist sehr hohe – Risiko, dass bei betroffenen Patientinnen und Patienten in Zukunft weitere Anfälle auftreten. Entweder genetisch, metabolisch, strukturell oder immunologisch bedingt. Und da es bis heute keine messbaren Anzeichen dafür gibt, wie hoch die Wahrscheinlichkeit für zukünftige Anfälle ist bzw. für das Fortbestehen einer Anfallsfreiheit, werden Medikamente nur sehr vorsichtig, selten und in enger Abstimmung mit den Ärztinnen und Ärzte abgesetzt. Dementsprechend gestaltet sich auch die Definition „geheilt“ als sehr schwierig.
Die Medikamente, die zur Epilepsie-Behandlung eingesetzt werden, heißen zwar „Anfallssuppressiva“, haben jedoch keinen Einfluss auf die Erkrankung an sich. Vielmehr blockieren sie Krampfanfälle, indem sie die Schwelle des Gehirns für Anfälle hochsetzen. Es werden also nicht die Ursachen der Epilepsie, sondern die Symptome behandelt. Aus diesem Grund werden Anfallssuppressiva auch häufig Antikonvulsiva (Mittel gegen Krämpfe) genannt.
Damit wird deutlich, dass die Medikamente keine heilende Wirkung auf die Epilepsie haben. Tatsächlich müssen ca. 60 % aller Epilepsie-Betroffenen ihr Leben lang Medikamente einnehmen.
Im Laufe des Lebens verschwinden die Ursachen für die epileptischen Anfälle fast nie. Durch eine OP kann jedoch der Auslöser in manchen Situationen beseitigt werden. Vor allem beim Auftreten von Epilepsien im Kindesalter gibt es für manche Formen gute Prognosen, die ein Absetzen der Medikamente möglich machen, ohne dass erneut Anfälle auftreten. Auch im Erwachsenenalter kann in manchen Fällen erwogen werden, die Medikation abzusetzen. Eine Änderung der Medikamenteneinnahme darf aber in jedem Fall nur nach intensiver ärztlicher Beratung erfolgen, und sollte, selbst bei jahrelanger Anfallsfreiheit, niemals im Alleingang geschehen.
Klicken Sie auf den unteren Button, um den Inhalt von Spotify zu laden.
Bei einigen Formen der Epilepsie ist die Lebenserwartung statisch zwar verkürzt. Das ist jedoch in dem meisten Fällen nicht auf die Epilepsie selbst zurückzuführen, sondern eher auf ihre Folgen für die Psyche und auf ein erhöhtes Unfallrisiko.
Außerdem spielt die Ursache bzw. Form der Epilepsie eine entscheidende Rolle. Eine Epilepsie wirkt sich vor allem dann auf die Lebenserwartung aus, wenn die eigentliche Ursache für das Anfallsgeschehen eine andere, oft schwere und prozesshafte Grunderkrankung ist. Rein statistisch betrachtet ist die Lebenserwartung von Epilepsie-Patientinnen und Patienten mit solchen metabolischen und strukturellen Epilepsien (symptomatische Epilepsie) im Vergleich zur gesunden Bevölkerung um 10 Jahre verkürzt.2 Denn diese Epilepsien sind eigentlich Folge einer anderen Erkrankung wie einer Stoffwechselstörung oder eines bösartigen Hirntumors.
Bei kryptogenen oder genetischen Epilepsien hingegen ist die Lebenserwartung um 2 Jahre verkürzt. Und das ist zudem nur in sehr seltenen Fällen eine direkte Folge der epileptischen Anfälle, wie etwa bei SUDEP, sondern eher auf Unfälle, Verletzungen oder Suizid infolge der Epilepsie zurückzuführen.7,8,9 Diese Fälle treten meist nur dann ein, wenn die Epilepsie nicht richtig behandelt oder zu spät diagnostiziert wird. Auch deshalb sind eine gute Anfallskontrolle oder Anfallsfreiheit durch eine frühe Diagnose und zielgerichtete Behandlung mit Anfallssuppressiva oder Operationen so wichtig und in der Regel auch möglich.
Insbesondere therapieresistente Epilepsien erhöhen zum Beispiel das Suizidrisiko im Vergleich zur Allgemeinbevölkerung deutlich. Auch psychische Störungen, Einschränkungen im Alltag, Probleme in Beziehungen und soziale Isolation sind Risikofaktoren. Eine erfolgreiche Anfallskontrolle und Hilfe bei der Integration der Erkrankung in einen selbstbestimmten Alltag sind hier entscheidende Ansätze, um dieses Risiko zu senken.

Tipps für den Alltag mit Epilepsie
Tipps für den Alltag mit Epilepsie Kurzzusammenfassung Viele Patienten sind nach der ersten Diagnose verunsichert, wie sich ihr gewohntes Leben nach der Diagnose Epilepsie verändern […]

Was Sie unbedingt über SUDEP wissen sollten
SUDEP – der plötzliche Tod durch Epilepsie und was Sie darüber wissen sollten Das Wichtigste im Überblick Was bedeutet SUDEP? SUDEP ist die Abkürzung für […]
Das Desitin Redaktionsteam besteht aus den Bereichen Medical Affairs und Product Management. Um Ihnen die besten Inhalte zu bieten, arbeiten wir zusätzlich mit Expertinnen und Experten zusammen. Das Team wird um ausgewählte Ärztinnen und Ärzte sowie Fachjournalistinnen und Fachjournalisten ergänzt. Diese schreiben regelmäßig für uns und bereichern desitin.de mit ihren fachlichen Beiträgen. Schreiben Sie uns bei Fragen auch gerne eine E-Mail an info@desitin.de.
1 Brandt, C.: Epilepsie in Zahlen. Informationszentrum Epilepsie (ize)
der Dt. Gesellschaft für Epileptologie e.V. 2016. Online verfügbar unter http://www.dgfe.org/home/showdoc,id,387,aid,217.html. Zuletzt abgerufen: April 2022.
2 Informationen zu Lebenserwartung, Todesursachen und plötzlicher Tod. Informationszentrum Epilepsie (ize) der Dt. Gesellschaft für Epileptologie e.V. 2013. Online verfügbar unter: http://www.dgfe.org/home/showdoc,id,387,aid,2153.html. Zuletzt abgerufen: September 2022.
3 Holtkamp M*, May TW* (*geteilte Erstautorenschaft), Berkenfeld R, Bien CG, Coban I, Knake S, Michaelis R, Rémi J, Seeck M, Surges R, Weber Y, et al., Erster epileptischer Anfall und Epilepsien im Erwachsenenalter, S2k-Leitlinie, 2023; in: Deutsche Gesellschaft für Neurologie (Hrsg.), Leitlinien für Diagnostik und Therapie in der Neurologie. Online: www.dgn.org/leitlinien Abgerufen am 15.12.2023
4 Sander JW et al. National General Practice Study of Epilepsy: newly diagnosed epileptic seizures in a general population. Lancet 1990;336(8726):1267-1271. doi:10.1016/0140-6736(90)92959-l.
5 Brandt, C.: Akut-symptomatische epileptische Anfälle: Inzidenz, Prognose und Aspekte der antiepileptischen Behandlung. Aktuelle Neurologie 2012, 480-485
6 Amboss. Generalisierte Epilepsien im Kindesalter. Online verfügbar unter: https://www.amboss.com/de/wissen/Fokale_Epilepsien_und_Syndrome. Zuletzt abgerufen: April 2021.
7 Hughes, John R.: A review of sudden unexpected death in epilepsy: Prediction of patients at risk
Epilepsy & Behavior, 5.1.2009. Zuletzt abgerufen: Oktober 2022
8 Diehl, L.: Epilepsie und Suizid. Psychiatrie, Neurologie und medizinische Psychologie 38 (1986) 625-633
9 Endermann, M.: Epilepsie und Depressivität. Oberdieck, Göttingen, 1992
Mehr für Epilepsie-Patienten
Um Ihnen den Alltag als Patient oder Patientin bzw. Angehörige zu erleichtern,
bieten wir Ihnen umfangreiche Informationen.
INFOMATERIAL
Broschüren & Downloads
PRODUKTE
Übersicht & Informationen
ZENTREN FINDER
Hilfe in Ihrer Nähe
TIPPS
für den Alltag