


Motorik oft im Fokus

Verfasst von: Desitin Redaktionsteam
Viele Namen, eine Erkrankung: Parkinson-Syndrom, Parkinson-Krankheit, Morbus Parkinson, Schüttellähmung oder Zitterlähmung sind nur einige Beispiele. Obwohl die Erkrankung einen gewissen Bekanntheitsgrad hat, haben die meisten Menschen nur ein sehr geringes Verständnis von ihr. Sehen sich Betroffene der Diagnose gegenübergestellt oder ist jemand aus dem direkten Umfeld betroffen, kommen viele Fragen auf, die nicht immer leicht zu beantworten sind. Die Diagnose trifft Patientinnen und Patienten und Angehörige oft wie ein Schlag.
Die Symptome im Frühstadium sind oft subtil und lassen nicht sofort auf Morbus Parkinson schließen. Vielleicht fällt nur das Binden der Schuhe am Morgen etwas schwerer, oder das Öffnen einer Wasserflasche oder Zahnpastatube. Viele Kleinigkeiten führen dazu, dass man am Morgen plötzlich länger beim Anziehen, Zähneputzen und Waschen braucht, da sich die Motorik allgemein verlangsamt. Die ersten Anzeichen für Parkinson werden deshalb oft nur mit einem Schulterzucken hingenommen. Gerade bei älteren Patientinnen und Patienten werden sie oft für typische Alterserscheinungen gehalten. Weitere unspezifische Symptome wie der Verlust des Geruchssinns, Muskelzuckungen im Schlaf, Schlafstörungen und (vor allem einseitige) Nackenschmerzen führen häufig dazu, dass Patientinnen und Patienten oft über Jahre von Arztpraxis zu Arztpraxis wandern, bevor die Diagnose gestellt wird.
Denn die ersten deutlichen Symptome der sog. Parkinson-Trias, wie etwa verlangsamte Bewegungen, der Ruhe-Tremor oder Rigor, treten erst dann auf, wenn bereits mehr als die Hälfte der Nervenzellen im Gehirn zerstört wurden, die für die Produktion von Dopamin zuständig sind. Die Krankheit ist dann also schon fortgeschritten.
Zum Hintergrund: Nervenzellen im Gehirn kommunizieren über unterschiedliche chemische Botenstoffe (Neurotransmitter) miteinander. Auf diese Weise können sie u. a. Bewegungsabläufe steuern. Gerade die Botenstoffe Dopamin, Acetylcholin und Glutamat spielen hierbei eine entscheidende Rolle, da sie Muskelbewegungen je nach Bedarf aktivieren oder hemmen können. Und genau diese dopaminproduzierenden Zellen in der „Schwarze Substanz“ (Latein: Substantia nigra) des Gehirns sterben bei Morbus Parkinson ab. Etwa 400.000 dieser Zellen hat ein gesunder Mensch zu Beginn seines Lebens, wovon ca. 2.500 pro Jahr absterben. Aus bisher nicht eindeutig geklärten Umständen sterben diese Zellen bei Parkinson-Patientinnen und Patienten schneller ab, was zu den motorischen und nicht-motorischen Symptomen führt. Erst wenn etwa 60-70% der Zellen abgestorben sind kommt es jedoch zu deutlich ausgeprägten Parkinson-Symptomen wie dem Zittern. Im Frühstadium sind die Symptome unspezifischer.
Wann genau es jedoch zu diesen Symptomen und auch zahlreichen nicht-motorischen Symptomen wie Darmträgheit, Persönlichkeitsveränderungen, Erektionsstörungen, Depressionen, Müdigkeit und Schluckstörungen (Dysphagie) kommt, lässt sich schwer vorhersagen. Der Verlauf ist sehr individuell, weshalb eigentlich jeder Betroffene seine ganz persönliche Leidensgeschichte erzählen kann. Zudem tritt die Krankheit nicht ausschließlich bei älteren Menschen auf. Jeder zehnte Diagnostizierte ist unter 40 Jahre alt.
In unseren Ratgebern informieren wir Patientinnen und Patienten, ihre Angehörigen und auch Fachärztinnen und Fachärzte rund um Behandlung, Ursachen, Diagnose und Symptome. Von hilfreichen Tipps für den Alltag, über Medikamente wie Levodopa und Dopaminagonisten, bis hin zu Übungen und Physiotherapie. Auf dieser Seite haben wir für Sie zunächst die wichtigsten Informationen zur Epidemiologie und Pathologie der Erkrankung zusammengefasst.

Informationen für Ärztinnen und Ärzte
Fachinformationen, Servicematerialien und
vieles mehr zum Thema Parkinson
Die Parkinson-Erkrankung ist nach dem Arzt benannt, der sie im Jahr 1817 erstmals beschrieb: Dr. James Parkinson.
Es handelt sich um eine neurologische Erkrankung, die im Vergleich zu anderen Erkrankungen des zentralen Nervensystems langsam fortschreitet. Betroffen sind bestimmte Gehirnareale, die als Basalganglien bezeichnet werden. Vor allem die Dopamin-produzierenden Nervenzellen in der Substantia nigra im Mittelhirn werden geschädigt. Diese sind u. a. an der Steuerung von sowohl willkürlichen als auch unwillkürlichen Bewegungen sowie Gedächtnisfunktionen beteiligt, weshalb es im Spätstadium der Erkrankung auch zur Parkinson-Demenz kommen kann. Deshalb wird sie auch als neurodegenerative Erkrankung bezeichnet.
Durch die Schädigung der Nervenzellen kommt es zu einem Dopaminmangel, der zu verschiedensten Störungen der Motorik führt. Die bekanntesten Symptome sind die sogenannten Parkinson-Trias: Tremor, Rigor und Akinese. Warum es zu diesem Vorgang kommt, ist bis heute nicht abschließend erforscht.
Zur Behandlung von Parkinson kommen vor allem Medikamente wie L-Dopa und Dopaminagonisten zum Einsatz.
Schon früh im Krankheitsverlauf sterben jedoch auch in anderen Regionen des Gehirns Nervenzellen ab, die nichts mit der Produktion von Dopamin zu tun haben. Dies führt zu einer Reihe von nicht-motorischen Symptomen und Persönlichkeitsveränderungen (z. B. vegetative Störungen, Schmerzen, Schlafstörungen, Sturheit, Depressionen, Dysphagie und Inkontinenz), die mit fortschreitender Krankheitsdauer für die Betroffenen immer belastender werden.
Die Erkrankung ist nicht heilbar, doch durch eine geeignete medikamentöse Therapie kann die Lebensqualität und Selbstständigkeit der Betroffenen lange aufrechterhalten und verbessert werden. Die Lebenserwartung ist gegenüber Menschen ohne Parkinson dann auch nicht verkürzt.
Nach Alzheimer ist Parkinson die häufigste neurodegenerative Erkrankung (Erkrankung, die mit einem Verlust von Nervenzellen einhergeht). In Deutschland leiden schätzungsweise 300.000 Menschen an ihr. Dabei sind Männer häufiger betroffen als Frauen. Im Vergleich zur gesunden Bevölkerung ist die Lebenserwartung kaum verkürzt, die Patientinnen und Patienten sind aber anfälliger für andere Krankheiten als gesunde Menschen. Wird die Diagnose gestellt, sind gerade einmal rund 10 % der Betroffenen jünger als 40 Jahre. Die Häufigkeit der Erkrankung nimmt mit steigendem Alter erheblich zu: Die meisten Fälle treten ab dem 50. und 60. Lebensjahr auf.
Parkinson im Überblick - Häufigkeit, Prognose, Lebenserwartung, Krankheitsverlauf & mehr:
PDF Wissenswertes zur Parkinson-Erkrankung
Alle Informationen zu Morbus Parkinson im Überblick
Autor: Priv.-Doz. Dr. med. Georg Ebersbach
Obwohl die Krankheit sehr individuell verlaufen kann, wurden bereits 1967 das erste mal fünf Stadien definiert, denen die Erkrankung im Verlauf grob folgt. Formuliert wurden sie erstmals von Hoehn und Yahr.8
| Stadium | Symptome | Auswirkungen auf das tägliche Leben |
|---|---|---|
| Eins | Zittern und andere Bewegungssymptome auf einer Körperseite | Mild und kaum Auswirkungen auf das tägliche Leben |
| Zwei | Symptome auf beiden Seiten des Körpers, schwierigeres Gehen, längere Zeit für alltägliche Aufgaben | Zunehmende Einschränkung des täglichen Lebens |
| Drei | Verlangsamung der Bewegungen, Verlust des Gleichgewichts, erschwerende Aktivitäten des täglichen Lebens | Schwere Einschränkungen des täglichen Lebens |
| Vier | Hilfe erforderlich für viele Aktivitäten, Herausforderung für ein unabhängiges Leben | Vollzeitbetreuung für tägliche Aktivitäten |
| Fünf | Schwere Steifheit in den Beinen, Vollzeitbetreuung für tägliche Aktivitäten, psychotische Symptome wie Halluzinationen (50 %) und Demenz (30 %) weit verbreitet9,10 | Vollständige Abhängigkeit von anderen für tägliche Aktivitäten |

Auf die beginnende Parkinson-Erkrankung lassen gleich mehrere Frühsymptome schließen. Diese sind allerdings nicht spezifisch und können auch auf andere Ursachen oder Erkrankungen hinweisen, vor allem die nicht-motorischen Symptome. Zudem treten die Krankheitsanzeichen oft in Kombination auf und können von Patient*in zu Patient*in stark variieren. Eine eindeutige frühe Diagnose ist daher nur durch einen Neurologen möglich. In den meisten Fällen verläuft Parkinson zunächst sehr schleichend. Zu Beginn sind nur eine Körperseite und bestimmte Bereiche betroffen, später dehnen sich die Symptome oft auf die andere Seite und weitere Extremitäten aus. Dort sind sie jedoch meist schwächer ausgeprägt.
Parkinson macht sich im fortgeschrittenen Stadium oft durch ausgeprägte motorische Symptome wie eine beeinträchtige Motorik, Zittern, eine gebeugte Haltung oder einen unsicheren Gang mit sehr kleinen "Trippelschritten" bemerkbar, wodurch Betroffene häufiger stolpern.
Im Frühstadium klagen Patientinnen und Patienten zunächst über Kraftlosigkeit, Leistungsabfall, steife Extremitäten, depressive Verstimmungen, Tagesmüdigkeit, einen gestörten Geruchssinn oder Verstopfungen. In Kombination mit anderen Symptomen können Muskel- und Gelenkschmerzen vor allem im Schulter- und Rückenbereich festgestellt werden, welche durch die permanente Anspannung bzw. Verkrampfung der Muskulatur entstehen (Rigor).
Der bekannte Parkinson-Tremor, also das Zittern der Gliedmaßen und Extremitäten im Ruhezustand, tritt meistens erst später und zunächst einseitig auf. In frühen Stadien der Krankheit zittert zum Beispiel nur eine Hand (der sog. Pillendreher-Tremor). Die beginnende Hypokinese zeigt sich vielleicht durch einen Arm, der beim Gehen nicht mehr richtig mitschwingt. Auch feinmotorische Aufgaben fallen mit der Zeit immer schwerer, zum Beispiel das Öffnen einer Flasche oder das Zuknöpfen eines Hemdes. Alltägliche Aufgaben wie das Anziehen und Waschen, aber auch Bewegungsabläufe wie das Gehen oder Aufstehen dauern immer länger.
Der ärztliche Beirat der Deutschen Parkinson Vereinigung hat eine Liste mit möglichen Frühsymptomen des Krankheitsbildes herausgegeben. Der Selbstcheck helfen, frühzeitig erste Anzeichen zu entdecken. Wenn Sie mehr als drei Fragen mit „ja“ beantworten oder wenn Sie sich unsicher sind, wenden Sie sich bitte an Ihren behandelnden Arzt. Eine sichere Diagnose kann ausschließlich ein Neurologe stellen.
Bitte beachten Sie, dass diese Frühsymptome auch andere Ursachen haben können.
Beim brain first type breitet sich die Degeneration der Nervenzellen in bestimmten Hirnregionen aus, bis sie schließlich auf andere Regionen des Gehirns und den Körper übergreift. Hier stehen Frühwarnzeichen wie Depressionen, veränderte Geruchswahrnehmung und Sehstörungen im Fokus.
Beim body first type beginnt die Entwicklung im Darm. Hier stehen unspezifische Frühsymptome wie Verstopfungen und später Schlafstörungen im Fokus.
Viele Symptome entwickeln sich allerdings erst im Laufe der Jahre und die Parkinson-Erkrankung verläuft sehr individuell. Es gibt jedoch eine Reihe charakteristischer Symptome und Begleiterscheinungen, die bei vielen Betroffenen auftreten und auf welche sich die Diagnose, neben der neurologischen Untersuchung, stützt.
Bezeichnend für die Parkinson-Erkrankung sind vier wesentliche motorische Haupt-Symptome, welche alle die Bewegungsabläufe betreffen:
Treten diese typischen motorischen Parkinson-Symptome ausgeprägt und deutlich auf, ist die Krankheit allerdings schon weit fortgeschritten. Deshalb ist es für eine frühe Diagnose wichtig, die nicht-motorischen Begleitbeschwerden als Vorboten der Nervendegeneration einordnen zu können.
Wesensveränderungn wie Punding und exzessives Essen sind vor allem auf die langjährige Medikation zurückzuführen. Fast alle Symptome der Parkinson-Krankheit können im Verlauf eines Tages in ihrer Intensität wechseln. Dies liegt zum einen an Wirkungsschwankungen der Medikamente im Tagesverlauf, zum anderen aber auch an der Beeinflussung der Beschwerden durch psychische Faktoren wie z. B. Angst, Anspannung und Stress. Nicht selten stellen die Betroffenen fest, dass zusätzliche gesundheitliche Probleme wie z. B. Erkältungen oder Blasenentzündungen zu einer vorübergehenden Zunahme der Parkinson-Symptome führen können.

Vielfältige Symptome bei Morbus Parkinson
Parkinson hat viele Symptome. Die meisten Menschen verbinden mit der Krankheit vor allem das typische Zittern. Aber im Frühstadium zeigt sich Morbus Parkinson oft nur durch subtile erste Anzeichen für gestörte Bewegungsabläufe. Außerdem müssen nicht alle Frühsymptome die Motorik betreffen.

Wie die Muskelsteifheit bei Parkinson entsteht
Rigor und Spastiken sind nicht dasselbe Der Rigor zählt, neben der Akinese und dem Tremor, zu den häufigsten motorischen Symptomen bei Morbus Parkinson und somit […]

Akinese, Bradykinese & Hypokinese
Akinese, Bradykinese und Hypokinese sind allesamt eng mit der Erkrankung Morbus Parkinson verknüpft, werden aber oft miteinander verwechselt

Verschiedene Formen & Ursachen des Tremors
Der Tremor ist wohl das bekannteste Parkinson-Symptom und deshalb auch Teil der Parkinson-Trias, namentlich Rigor, Bradykinese und Tremor. Neben dem sogenannten Ruhe-Tremor gibt es weitere, mögliche Form des Tremors. Zudem kann der Tremor als Symptom auch bei anderen Erkrankungen als beim Parkinson auftreten.

Wesensveränderungen und Depressionen bei Parkinson
Wesensveränderungen wie Aggressionen durch Morbus Parkinson entstehen nicht nur durch die Einnahme von Medikamenten, sondern auch durch die Krankheit selbst.
Bis heute gibt es für die Parkinson-Erkrankung keine einheitliche konkrete Ursache, die ausgemacht werden konnte. Grundlegend besteht auch die Möglichkeit, dass es mehrere Auslöser gibt. Eine der bekanntesten Krankheitsursachen ist das Absterben von Dopamin-produzierenden Nervenzellen (Neuronen).
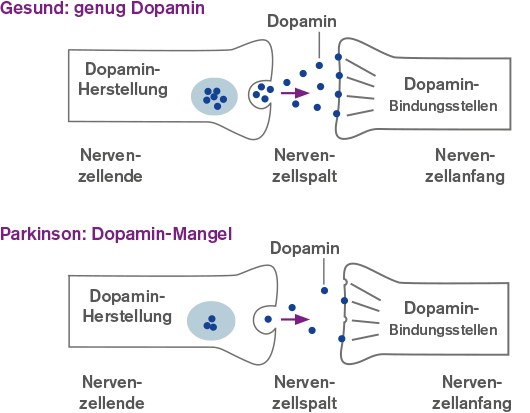
Zum Hintergrund: Nervenzellen im Gehirn kommunizieren über unterschiedliche chemische Botenstoffe (Neurotransmitter) miteinander. Auf diese Weise können sie u. a. Bewegungsabläufe steuern. Gerade die Botenstoffe Dopamin, Acetylcholin und Glutamat spielen hierbei eine entscheidende Rolle, da sie Muskelbewegungen je nach Bedarf aktivieren oder hemmen können.
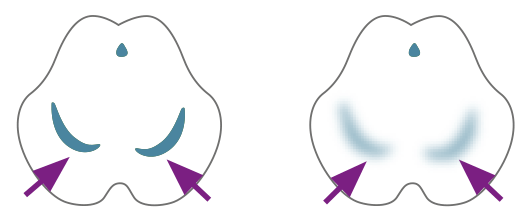
Bei der Parkinson-Erkrankung kommt es zum Absterben von speziellen Neuronen, die für die Herstellung von Dopamin zuständig sind. Diese befinden sich in einer bestimmten Region des Gehirns, die aufgrund ihrer dunklen Farbe „Schwarze Substanz“ (Latein: Substantia nigra) genannt wird. Warum diese Nervenzellen sterben, ist bislang noch nicht abschließend geklärt. Haben sich die Dopamin-Neuronen um rund 60-70 % reduziert, gerät das empfindliche Gleichgewicht der Botenstoffe aus den Fugen und der Körper kann diesen Verlust nicht mehr ausgleichen. Durch den Dopamin-Mangel und den gleichzeitigen Acetylcholin- und Glutamat-Überschuss kommt es zu Einschränkungen in der Kommunikation der Neuronen. Dies führt letztendlich zu den ersten Symptomen des Morbus Parkinson, wie Zittern, Muskelsteifigkeit und Bewegungsverlangsamung. Dieser Prozess, vom Zellsterben bis hin zu den Symptomen, kann bis zu 12 Jahre dauern. Später bewegen sich Patientinnen und Patienten dann immer langsamer (Bradykinese) oder auch nahezu überhaupt nicht mehr (Akinese).
Die Parkinson-Erkrankung der meisten Patientinnen und Patienten ist nicht genetisch bedingt, sondern tritt aus zunächst unbekannten Gründen auf. Rein erbliche Formen machen nur etwa 5-10 % aus. Es gibt allerdings genetische Faktoren, die zum Krankheitsausbruch beitragen können. Träger von bestimmten Parkinson-Genen sind für die Erforschung von krankheitsverhindernden Therapien sehr wichtig.

Mögliche Ursachen für Parkinson
Bis heute gibt es für die Parkinson-Erkrankung keine einheitliche konkrete Ursache, die ausgemacht werden konnte. Grundlegend besteht auch die Möglichkeit, dass es mehrere Auslöser gibt. Eine der bekanntesten Krankheitsursachen ist das Absterben von Dopamin-produzierenden Nervenzellen (Neuronen).

Die Diagnose der Parkinson-Krankheit wird in erster Linie durch eine gründliche Befragung des Betroffenen und eine körperliche Untersuchung gestellt. Um eine Diagnose stellen zu können, fragen Ärzte in erster Linie die Krankengeschichte ab und untersuchen die Hauptsymptome Akinese, Rigor, Tremor und Haltungsinstabilität. Im Rahmen der Frühdiagnostik kann ein Riechtest durchgeführt werden, da ein gestörter Geruchssinn oft noch vor den motorischen Symptomen auftritt. Für nicht-motorische Begleitsymptome gibt es spezifische Fragebögen
PDF-Fragebogen zu nicht-motorischen Symptomen
Autor: Entwickelt in Zusammenarbeit mit Prof. J. Schwarz, Haag
PDF-Fragebogen zur Tagesmüdigkeit
Basierend auf der Epworth-Schläfrigkeits-Skala
Die Diagnose Parkinson wird immer erst dann ausgesprochen, wenn mindestens zwei Symptome, die für die Erkrankung typisch sind, auftreten.
Außerdem kann zusätzlich ein sogenannter Apomorphin- oder L-Dopa-Test durchgeführt werden. Eine Verbesserung der Symptome nach Anwendung dieser Medikamente unterstützt die Diagnose Parkinson-Krankheit.
Lässt sich die Diagnose dadurch nicht sicher klären, können „bildgebende Untersuchungen“ durchgeführt werden, die eine Beurteilung der Gewebestruktur und des Stoffwechsels im Gehirn ermöglichen. Bei der Parkinson-Krankheit erscheint die Gewebestruktur, die durch eine Computertomografie oder eine Kernspintomografie beurteilt wird, normal. Durch die sogenannte SPECT-Untersuchung kann der für die Parkinson-Krankheit typische verminderte Dopamin-Stoffwechsel sichtbar gemacht werden.
Bei der Diagnose der Parkinson-Erkrankung wird häufig mit einer Art Ausschlussverfahren gearbeitet. So kommen bildgebende Diagnoseverfahren wie Ultraschalluntersuchungen, Computertomografie (CT) und Magnet-Resonanz-Tomografie (MRT) zum Einsatz, um andere Ursachen für die Symptome ausschließen zu können. Auch die PET, die Positronen-Emissions-Tomografie, kann für die endgültige Diagnose genutzt werden. Durch sie wird es ermöglicht, die Verminderung der Dopamin ausschüttenden Zellen zu verdeutlichen.
Zur Feststellung des Dopamin-Mangels kann auch ein nuklearmedizinisches Untersuchungsverfahren eingesetzt werden, die so genannte Dopamintransporter-SPECT (Single-Photonen-Emissions-Computertomografie). Hierbei wird dem Patientinnen und Patienten eine sehr schwach radioaktiv markierte Substanz injiziert. Dadurch kann der Neurologe erkennen, ob im Gehirn ein Mangel an einem Dopamintransporter vorliegt. Daraus lässt sich wiederum der Dopamingehalt ableiten und es können Rückschlüsse auf die Parkinson-Erkrankung gezogen werden.
Um die Diagnose zu bestätigen, verordnen einige Ärzte Levodopa (L-Dopa), eine Dopaminvorstufe. Levodopa wird hierbei als Test benutzt. Es kann vom Gehirn in das fehlende Dopamin umgewandelt werden. Bessern sich nach der Einnahme die Symptome, liefert dies einen Hinweis auf die Parkinson-Erkrankung. Erst mit einer abgeschlossenen Diagnose kann nach geeigneten Therapiemöglichkeiten gesucht werden.

Da die Parkinson-Erkrankung nicht heilbar ist, ist eine dauerhafte Therapie erforderlich, die auf den Krankheitsverlauf und die individuellen Bedürfnisse der Patientinnen und Patienten zugeschnitten wird. Besonders in der Frühphase der Erkrankung können die zur Verfügung stehenden Therapien die Symptome gut beeinflussen.
Arzneimittel, die für die Parkinson Behandlung verschrieben werden, gleichen in der Regel den bestehenden Dopaminmangel aus. Diese müssen meist dauerhaft eingenommen und regelmäßig dem Gesundheitszustand der Patientinnen und Patienten angepasst werden. Welche und wie viele Medikamente für eine effektive Behandlung erforderlich sind, hängt stark von den persönlichen Beschwerden ab. Die medikamentöse Parkinson-Behandlung lässt sich in drei wichtige Bereiche aufteilen:
L-Dopa oder Levodopa, die Dopaminvorstufe, wird im Körper zum fehlenden Botenstoff Dopamin umgewandelt, hat aber nur eine kurze Wirkdauer und muss daher mehrmals am Tag eingenommen werden. In der Frühphase kann es die Parkinson-Symptome und damit auch die Lebensqualität deutlich verbessern. Im Verlauf kann es jedoch nach jahrelanger Einnahme zu Schwankungen in der Wirksamkeit kommen (sogenannte Fluktuationen). Bei Levodopatabletten sollte auf eine gute Viertelbarkeit und Löslichkeit geachtet werden. Aktuelle Entwicklungen zu Levodopa umfassen eine subkutane Pumpe und ein Inhalationsspray.
Dopaminagonisten imitieren Dopamin im Körper und gleichen so den Mangel des Botenstoffs aus. Sie können zu Beginn der Behandlung zu Nebenwirkungen wie Übelkeit, Kreislaufproblemen, Impulskontroll- oder Verdauungsstörungen führen und werden daher langsam eindosiert. Dopaminagonisten helfen, L-Dopa einzusparen, um die genannten Fluktuationen so lange wie möglich zu verzögern. Sie sind vor allem in frühen Behandlungsphasen von Bedeutung. Derzeit werden fünf Dopaminagonisten häufig verwendet, die alle ein unterschiedliches Eigenschaftsprofil haben:
Eine komplexe Erkrankung erfordert auch eine ebenso komplexe Behandlung mit unterschiedlichen Bausteinen. Der Fokus liegt dabei immer auf der medikamentösen Therapie, ohne die die Parkinson-Erkrankung nicht erfolgreich behandelbar wäre. In Ergänzung mit weiteren Maßnahmen kann die Beweglichkeit der Patientinnen und Patienten meist lange erhalten bleiben und damit die Lebensqualität deutlich verbessert werden.

Welche Medikamente bei Parkinson?
Ein Grundbaustein der Behandlung ist die Medikation mit Levodopa und Dopaminagonisten. Jedoch gibt es weitere begleitende Therapieansätze, bis hin zu Operationen wie dem Hirnschrittmacher.
Wenn die Bewegungsstörungen innerhalb des Krankheitsverlaufs mit einer reinen Tablettentherapie nicht mehr beherrschbar sind, sollte nach einer schnellen und möglichst angenehmen Lösung für die Patientinnen und Patienten gesucht werden, etwa mit einer Pumpentherapie. Anders als bei der oralen Therapie können hiermit eine kontinuierliche Wirksamkeit und möglichst konstante Medikamentenspiegel im Blut erreicht werden. Dadurch können Schwankungen in der Beweglichkeit deutlich reduziert werden.
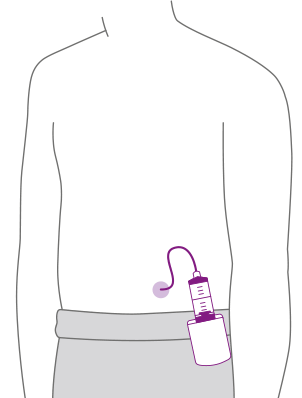
Die Apomorphin-Pumpentherapie versorgt Patientinnen und Patienten mittels einer kleinen Nadel in der Haut (subkutan) – ohne operativen Eingriff – mit dem Medikament. Dank einer Minipumpe wird der Wirkstoff dabei genau in der richtigen Menge kontinuierlich zugeführt und gewährleistet damit eine gleichmäßige Versorgung. Die individuelle Einstellung der Medikation erfolgt innerhalb weniger Tage in der Klinik. Der Momentum-Patientenservice unterstützt Betroffene bei der Umsetzung der Therapie im Alltag und steht ihnen für Fragen zur Verfügung.
Weitere Informationen zur Apomorphin-Pumpentherapie finden Sie in unserem Service-Center.
.

Die Levodopa-Pumpe gibt ein Gel mit den Wirkstoffen Levodopa und Carbidopa (für eine bessere Wirkung von Levodopa und Reduktion von Nebenwirkungen) sowie ggfs. Entacapon kontinuierlich direkt in den Dünndarm ab. Dazu wird in einem operativen Eingriff eine dauerhafte Sonde gelegt. Nahrungsaufnahme und Verdauung werden dadurch nicht beeinträchtigt. Eine Behandlung mit Tabletten kann durch die Pumpe teilweise oder ganz ersetzt werden.
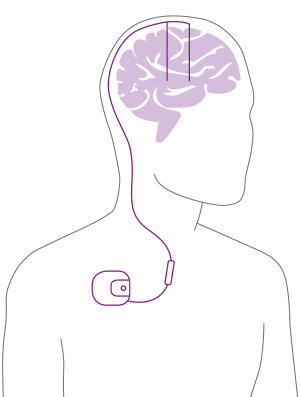
Bei der Operation in Form der sogenannten „Tiefen Hirnstimulation“ (THS) werden Patientinnen und Patienten zwei Elektroden in das Gehirn eingesetzt. Überaktive Zellen im Gehirn werden durch die dauerhafte Einleitung eines schwachen elektrischen Stroms über die Elektroden gehemmt, aber nicht zerstört. Die Elektroden sind mit einem Kabel verbunden, das zu einem batteriebetriebenen „Hirnschrittmacher” führt, der unterhalb des Schlüsselbeins oder in der Bauchdecke eingesetzt wird.

Die Tiefe Hirnstimulation (THS)
Bei der „Tiefen Hirnstimulation“ (THS) werden dem Patienten zwei Elektroden in das Gehirn eingesetzt. Überaktive Zellen im Gehirn werden durch die dauerhafte Einleitung eines schwachen elektrischen Stroms über die Elektroden gehemmt, aber nicht zerstört.

Sogenannte übende oder physikalische Behandlungen können Beschwerden lindern, die sich durch Medikamente allein nicht ausreichend behandeln lassen. Ziel dieser Maßnahmen ist es, die Beweglichkeit und Selbstständigkeit der Parkinson-Patientinnen und Patienten so lange wie möglich zu erhalten und zu fördern:
Um Bewegungseinschränkungen und Muskelsteife vorzubeugen, haben wir gemeinsam mit einem Experten ein effektives Bewegungsprogramm speziell für Parkinson-Patientinnen und Patienten entwickelt.

Diese speziellen Parkinson-Übungen hat Desitin zusammen mit Herrn Prof. Dr. med. Georg Ebersbach entwickelt. Die Übungen sollen Menschen mit Parkinson helfen, so lange wie möglich beweglich und aktiv im täglichen Leben zu bleiben.
PDF Bewegung und Sport bei Morbus Parkinson
Tipps und Übungen im Überblick
Autor: Priv.-Doz. Dr. med. Siegfried M. Muhlack
Die Diagnose Parkinson kann beunruhigend sein, und es ist natürlich, sich über die Auswirkungen auf die Lebenserwartung Gedanken zu machen. Doch nach der Diagnose haben Patientinnen und Patienten oft noch Jahre oder Jahrzehnte ohne merkliche Einschränkungen auf den Alltag vor sich. Zudem ermöglicht das Alter bei der Diagnose eine vage Prognose bezüglich des Verlaufs der Erkrankung, die aber bei allen Betroffenen sehr individuell verläuft. Dennoch kann man sagen, dass, je jünger die Betroffenen bei der Diagnose sind, die Erkrankung desto langsamer verläuft.
Parkinson ist eine fortschreitende Krankheit, die sich über Jahre entwickelt. Auch wenn dies wenig tröstlich klingt, ist es wichtig zu wissen, dass nicht alle Patientinnen und Patienten den gleichen Krankheitsverlauf haben. Obwohl Parkinson fortschreitet, ist die Krankheit selbst nicht tödlich. Die Lebenserwartung von Parkinson-Patientinnen und Patienten unterscheidet sich nicht signifikant von der der Allgemeinbevölkerung.6 Insbesondere in früheren Stadien lassen sich viele Symptome nämlich gut durch eine entsprechende Medikation kontrollieren.
Es gibt jedoch Risiken und Einflussfaktoren, die im späteren Stadium der Krankheit auftreten können, wie Stürze oder Schluckstörungen, welche in seltenen Fällen zu lebensgefährlichen Komplikationen führen. Zudem wirken sich sowohl die Medikamente als auch der - infolge der Erkrankung - veränderte Hirnstoffwechsel teils auf die Persönlichkeit und Psyche aus. Depressionen sind keine Seltenheit bei Betroffenen und diese können auch zu suizidalen Gedanken führen, ebenso wie die empfundende Ohnmacht bei zunehmenden motorischen Einschränkungen. Hier ist Psychotherapie entscheidend, um die Lebenserwartung positiv zu beeinflussen.
Es ist wichtig zu betonen, dass die Lebenserwartung bei Parkinson von Person zu Person variiert. Viele Menschen mit Parkinson leben viele Jahre mit der Krankheit und genießen trotz der Herausforderungen, die sie mit sich bringt, eine hohe Lebensqualität. Es ist entscheidend, eng mit einem Neurologen oder einem Parkinson-Spezialisten zusammenzuarbeiten, um den bestmöglichen Behandlungsplan zu erstellen und die Lebensqualität so lange wie möglich zu erhalten. Dabei spielen insbesondere Bewegung und Ernährung, sowie ggf. Psychotherapie eine entscheidende Rolle. Letzteres vor allem dann, wenn sich Medikamente und/oder Parkinson-Krankheit merklich auf die Persönlichkeit auswirken.
Fazit:
Die Lebenserwartung von Betroffenen entspricht heute weitgehend der allgemeinen durchschnittlichen Lebenserwartung in der gesunden Bevölkerung, obwohl Anpassungen im Alltag notwendig sein können. Bei frühem Krankheitsbeginn ist der Verlauf oft milder und durch Medikamente gut kontrollierbar. Im Laufe der Zeit können jedoch Anpassungen der Medikation erforderlich sein. Zudem erhöhen sich im fortschreitenden Krankheitsverlauf bestimmte Risiken (z.B. Sturzgefahr, Depressionen oder Schluckbeschwerden) und die Anfälligkeit für weitere Erkrankungen, die mitunter mit einer verkürzten Lebenserwartung einhergehen können. Spezialisierte Kliniken bieten umfassende Therapien, einschließlich Physiotherapie und Ergotherapie, an, um die Selbstständigkeit zu fördern.
Die Prognose hängt von der spezifischen Form der Erkrankung ab, wobei die idiopathische Form am häufigsten ist. Handelt es sich um ein sekundäres Parkinson-Syndrom, welches infolge einer anderen Erkrankung auftritt, zum Beispiel aufgrund eines Hirntumors, kann das die Lebenserwartung verkürzen, was dann aber nicht auf Morbus Parkinson, sondern die eigentliche Grunderkrankung zurückzuführen ist. Eine frühzeitige Diagnose und medikamentöse Behandlung sind entscheidend, um die Lebensqualität zu erhalten. Es gibt jedoch Versorgungslücken, insbesondere bei älteren Patientinnen und Patienten in Pflegeheimen. Neben Medikamenten können auch Physiotherapie, Ergotherapie und Psychotherapie die Lebensqualität verbessern. Alternative Therapien können ebenfalls zur Verbesserung des Wohlbefindens beitragen, obwohl ihre Wirkung individuell variiert.
Das Desitin Redaktionsteam besteht aus den Bereichen Medical Affairs und Product Management. Um Ihnen die besten Inhalte zu bieten, arbeiten wir zusätzlich mit Expertinnen und Experten zusammen. Das Team wird um ausgewählte Ärztinnen und Ärzte sowie Fachjournalistinnen und Fachjournalisten ergänzt. Diese schreiben regelmäßig für uns und bereichern desitin.de mit ihren fachlichen Beiträgen. Schreiben Sie uns bei Fragen auch gerne eine E-Mail an info@desitin.de.
1 ParkinsonFonds Deutschland. Ist Parkinson eine Erbkrankheit? https://www.parkinsonfonds.de/uber-parkinson/arten-von-parkinson/erblicher-parkinson/. Abgerufen am 12.10.2021.
2 Deutsches Zentrum für Neurodegenerative Erkrankungen e. V., 2020. Interview mit Prof. Gasser zum Welt-Parkinson-Tag: „Klären Sie so frühzeitig wie möglich die Symptome ab“. https://www.dzne.de/im-fokus/meldungen/2020/interview-mit-prof-gasser-zum-welt-parkinson-tag-klaeren-sie-so-fruehzeitig-wie-moeglich-die-symptome-ab/. Abgerufen am 12.10.2021.
3 Deutsche Parkinson Gesellschaft e. V. 2020. Hintergrundinformationen Parkinson-Krankheit https://www.parkinson-gesellschaft.de/die-dpg/morbus-parkinson.html. Abgerufen am 12.10.2021.
4 GBD 2016 Parkinson’s Disease Collaborators. Global, regional, and national burden of Parkinson’s disease, 1990-2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet Neurol. 2018 Oct 1. pii: S1474-4422(18)30295-3. doi: 10.1016/S1474-4422(18)30295-3.
5 Höglinger GU (Hrg.). Parkinson-Syndrome kompakt, Thieme, Stuttgart, 2018.
6 Schweizerische Parkinsonvereinigung. Was ist Parkinson? https://www.parkinson.ch/index.php?id=181. Abgerufen am 12.10.2021.
7 Care Companion. Parkinson: Diagnose, Verlauf & Lebenserwartung. https://www.careship.de/senioren-ratgeber/parkinson/. Abgerufen am 12.10.2021.
8 Zhao, Y. J., Wee, H. L., Chan, Y. H., Seah, S. H., Au, W. L., Lau, P. N., ... & Tan, L. C. (2010). Progression of Parkinson's disease as evaluated by Hoehn and Yahr stage transition times. Movement Disorders, 25(6), 710-716. https://doi.org/10.1002/mds.22875
9 Divac, N., Stojanović, R., Savić Vujović, K., Medić, B., Damjanović, A., & Prostran, M. (2016). The efficacy and safety of antipsychotic medications in the treatment of psychosis in patients with Parkinson’s disease. Behavioural neurology, 2016. doi: 10.1155/2016/4938154
10 Aarsland, D., & Kurz, M. W. (2010). The epidemiology of dementia associated with Parkinson's disease. Brain pathology, 20(3), 633-639. https://doi.org/10.1111/j.1750-3639.2009.00369.x
11 Stiftung MyHandicap. Die Lebenserwartung mit Parkinson. https://www.myhandicap.de/gesundheit/koerperliche-behinderung/parkinson/lebenserwartung/. Abgerufen am 12.10.2021.
12 Horsager, J., Andersen, K. B., Knudsen, K., Skjærbæk, C., Fedorova, T. D., Okkels, N., Schaeffer, E., Bonkat, S. K., Geday, J., Otto, M., Sommerauer, M., Danielsen, E. H., Bech, E., Kraft, J., Munk, O. L., Hansen, S. D., Pavese, N., Göder, R., Brooks, D. J., Berg, D., Borghammer, P. (2020), Brain-first versus body-first Parkinson's disease: a multimodal imaging case-control study, DOI: 10.1093/brain/awaa238
13 Barone, P., Scarzella, L., Marconi, R. et al. Pramipexole versus sertraline in the treatment of depression in Parkinson’s disease. J Neurol 253, 601–607 (2006). https://doi.org/10.1007/s00415-006-0067-5
14 DGN (2016). Deutsche Gesellschaft für Neurologie: Leitlinien fur Diagnostik und Therapie in der Neurologie. Idiopathisches Parkinson-Syndrom. Entwicklungsstufe S3. Stand: 01.01.2016 https://www.awmf.org/uploads/tx_szleitlinien/030-010k_S3_Parkinson_Syndrome_Idiopathisch_2016-06-abgelaufen.pdf. Abgerufen am 12.10.2021.
Mehr für Parkinson-Patientinnen und Patienten
Um den Alltag als Patient/in bzw. Angehörige/r zu erleichtern,
bieten wir Ihnen umfangreiche Informationen.
INFOMATERIAL
Broschüren & Downloads
PRODUKTE
Übersicht & Informationen
ZENTREN FINDER
Hilfe in Ihrer Nähe
WISSENSWERTES
Informationen zur Erkrankung